| 5寧6擔 |
|
|
||||||
|
|
||||||
| 丂  丂椪彴偺尰応偱偼丄捠忢偺帟廃昦帯椕丄偮傑傝僾儔乕僋僐儞僩儘乕儖乮帟杹偒偵傛傞帟岰彍嫀乯丄僗働乕儕儞僌乮僗働乕儔乕摍偺愱梡婍嬶偵傛傞帟愇偺彍嫀乯丄儖乕僩僾儗乕僯儞僌乮帟崻偺昞柺偺廮傜偐偔側偭偨僙儊儞僩幙傗徾夊幙傪彍嫀偟昞柺傪偒傟偄偵偡傞乯丄帟廃奜壢庤弍丄欩傒崌傢偣偺挷惍傪峴側偭偰傕丄抜奒揑偵恑峴偟偰偄偔帟憛崪偺攋夡傪巭傔傞偙偲偑偱偒側偄姵幰偝傫偵弌夛偄傑偡丅 丂偙偺応崌丄帟壢堛巘偺恌抐傗帯椕曽朄偑岆偭偰偄偨偨傔偵乽偆傑偔帯偣側偄乿偺偐丄尰嵼偺帟廃昦帯椕偺僐儞僙儞僒僗偵廬偭偰帯椕偟偰傕丄乽帯椕偵斀墳偟側偄乿偺偐丄偁傞偄偼帯桙偟偨偲敾抐偟偰傕杮摉偼乽帯偭偰偄側偄乿応崌偺丄嶰偮偺働乕僗偑峫偊傜傟傑偡丅 丂乽偆傑偔帯偣側偄乿応崌偼杮摉偺堄枴偱偺擄帯惈偲偼尵偊偢丄弍幰傗恌抐傗帯椕曽朄丄堛椕婡娭傪曄峏偡傞偙偲偵傛傝夝寛偡傞応崌偑偁傝傑偡丅 丂師偵乽帯椕偵斀墳偟側偄乿働乕僗偼丄扤偑帯椕偟偰傕帯傜側偄偐昦忬偺埨掕偑摼傜傟側偄傢偗偱丄偟偐傕帯椕偵斀墳偟側偄棟桼偑暘傜側偄偐丄敾柧偟偰偄偰傕懪偮庤偑側偄応崌偵奩摉偟傑偡丅 丂乽擄帯惈帟廃昦側偳懚嵼偟側偄丅帺暘偼偡傋偰偺帟廃昦傪帯偟偰傒偣傞丅乿偲帺怣偲幚愌傪偍帩偪偵側偭偰偄傞彅孼傕偨偔偝傫偄傜偭偟傖傞偙偲偲巚偄傑偡丅惀旕偦偺傛偆側柤堛偵偼嫵偊傪惪偄偨偄傕偺偲忢偵搘椡偟偰偄傑偡偑丄偄傑偩偵帟憛崪媧廂偑彊乆偵恑峴偟偰偄偔廳徢偺帟廃昦偺姵幰偝傫傊偺懳墳偵嬯椂偟偰偄傞偺偑摉堾偺幚忣偱偡丅 丂堦尒丄墛徢偺僐儞僩儘乕儖偵惉岟偟丄姵幰偝傫偺岥峯塹惗傕夵慞偝傟丄帟廃昦偑乽帯桙乿偟偨偺偱偼側偄偐偲巚傢傟偰傕丄掕婜寬恌偵棃堾偝傟傞偲係mm埲忋偺怺偄億働僢僩偑嵞敪偟丄帟偺摦梙偑憹偟偰偄傞働乕僗偵傛偔憳嬾偟傑偡丅偙偺傛偆側応崌丄杮摉偼乽帯偭偰偄側偐偭偨乿偺偱偼側偄偐偲媈偆偙偲偵側傝傑偡丅 丂偙偺応崌丄壗傪傕偭偰乽帯桙乿偲敾掕偡傞偺偐偑傑偨栤戣偵側傝傑偡丅帟擏偺庮傟傗敪愒丄怺偄帟廃億働僢僩丄帟偺摦梙偑夵慞偝傟偰傕丄幐傢傟偨帟憛崪偼尦捠傝偵側傞偙偲偼傓偮偐偟偔丄帟擏偑戅弅偟丄帟偲帟偺娫偺寗娫偑戝偒偔側偭偨宍偱晄姰慡帯桙乮釐嵀廋暅乯偟傑偡丅敪壒忈奞傗怰旤忈奞丄惔憒崲擄側椬愙柺嬻寗偑巆傝丄姵幰偝傫偺姰慡側枮懌傪摼傞偙偲偼偱偒傑偣傫丅 丂帟廃昦偺棟憐揑側帯桙宍懺偼嵞惗偱偁傝丄幐傢傟攋夡偝傟偨帟憛崪丄帟崻枌丄僙儊儞僩幙丄忋旂偑嵞惗偡傞偙偲偑棟憐偱偡丅偟偐偟偙傟偼幚嵺偵偼巰幰傪曟応偐傜酳傜偣傞傛偆側傕偺偱丄億働僢僩撪偵業弌偟偰偄傞嵶嬠偑晅拝偟偨姶愼帟崻柺偵怴惗僙儊儞僩幙偑宍惉偝傟丄帟崻枌慄堐乮僔儍乕僺乕慄堐乯偑怴惗僙儊儞僩幙偵浧擖偡傞慇堐惈晅拝偑怴偨偵婲偒側偗傟偽側傝傑偣傫丅椪彴揑偵偼忦審偺尷傜傟偨応崌偵偺傒丄帟廃慻怐偺嵞惗傪摼傞偙偲偼偱偒傞偱偟傚偆偑丄尰帪揰偱偼丄廳搙偵恑峴偟偨帟廃昦偵偍偄偰丄廃埻偺帟廃慻怐傪戝偒偔攋夡偝傟偨帟偑朑弌帪偺忬懺偵栠傞偙偲偼偁傝傑偣傫丅 丂偟偨偑偭偰帟廃昦偺椪彴揑側帯桙偼丄堦斒偵偼師偺傛偆側忦審偱敾掕偝傟偰偄傑偡丅 乮乽帟廃昦恌抐偺僗僩儔僥僕乕乿P138傪嶲徠丒夵曄乯 仜 帟廃墛偺帯桙偵偮偄偰偺椪彴揑側婎弨 侾丏 僾儘乕僽儞僌帪偺弌寣偑側偄丅乮僾儘乕僽偲偄偆愱梡偺嵶偄暔嵎偟偱帟偲帟擏偺娫偺寗娫丄偮傑傝寬峃側応崌偼帟擏峚丄帟廃昦偺応崌偼帟廃億働僢僩偲屇偽傟傞峚偺怺偝傪寁應偡傞偙偲傪僾儘乕價儞僌偲屇傫偱偄傑偡丅峚偺怺偝傪應傞偲偲傕偵丄帟愇偺捑拝忬懺丄帟擏偐傜偺弌寣丄帟崻柺偺宍懺側偳傪抦傞栚揑偱峴側偄傑偡丅乯 俀丏 帟廃億働僢僩偺怺偝偑俁mm埲撪偱偁傞丅乮億働僢僩偑愺偗傟偽寵婥惈嵶嬠偑惐懅偟偵偔偔側傝傑偡丅乯 俁丏 傾僞僢僠儊儞僩僎僀儞偑侾mm埲忋偁傞偙偲丅乮寁應偟偨帟廃億働僢僩偺怺偝偑愺偔側傞偙偲傪傾僞僢僠儊儞僩僎僀儞偲屇傫偱偄傑偡丅乯 係丏 儗儞僩僎儞幨恀偱帟憛峝慄偑柧椖偵側傞偙偲丅乮帟憛崪偵墛徢偑側偔丄埨掕偟偨崪戙幱偑峴側傢傟偰偄傞偲帟憛崪偺昞柺偺旂幙崪偺儈僱儔儖娷桳検偑憹戝偡傞偨傔偵墢偑敀偔尒偊傑偡丅偙偺帟憛崪偺昞柺偺敀偄慄傪帟憛峝慄偲屇傫偱偄傑偡丅 丂 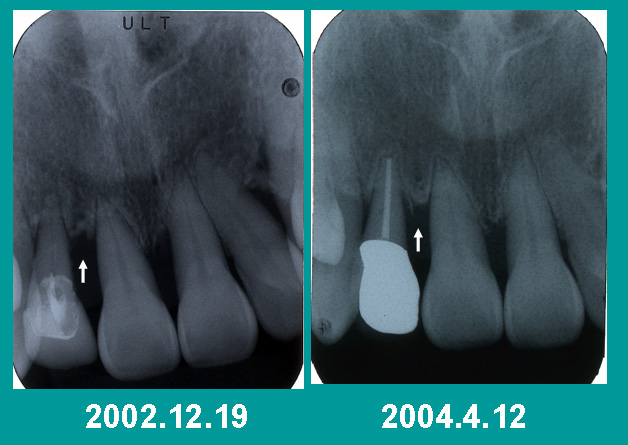 丂帟廃昦偺恑峴偵敽偄丄帟廃昦偼帟廃墛丄偮傑傝嵶嬠姶愼徢偲偟偰偺懁柺偺懠偵丄欩崌惈奜彎偑崌暪偟丄偙傟偵壛楊偲偄偆帪娫幉偑壛傢傞偲乽帟廃-欩崌僐儞僾儗僢僋僗POC丗periodontal-occlusal complex乿偲屇偽傟傞忬懺偵娮傝傑偡丅 POC偼嘆帟廃揑梫場丂嘇欩崌梫場乮奜彎惈欩崌乯嘊欩崌晄挷榓乮帟偓偟傝側偳偺埆廗姷乯嘋帪娫揑梫場乮壛楊側偳乯偺尨場偑暋崌偟偰婲偙傞暋嶨側帟廃昦偲欩崌惈奜彎偺崌暪徢傪堄枴偟傑偡丅乮乽帟廃昦恌抐偺僗僩儔僥僕乕乿P48傪嶲徠乯 丂偙偙偱欩崌惈奜彎偲偼帟偺晧扴擻椡傪挻偊偨椡偑壛傢偭偨偲偒偵丄帟廃慻怐乮帟崻枌丄帟憛崪丄帟擏乯偵懝彎偑惗偠傞偙偲傪尵偄傑偡丅 丂偮傑傝帟傪巟偊傞帟憛崪偑彮側偔側傟偽丄欩傒崌傢偣偺椡傪晧扴偡傞擻椡偑悐偊丄帟廃昦偺恑峴偵傛傝帟傪幐偊偽丄巆偭偨帟偵壛傢傞椡偼塿乆夁戝側傕偺偵側偭偰偄偒傑偡丅偦傟傑偱姎傔偰偄偨偍愾栞傗僗儖儊側偳偺怘傋暔傪欩傓偲丄捝偔偰姎傔側偔側傝傑偡丅 偙偺偲偒丄帟偺廃傝傪曪傫偱偄傞帟崻枌偼埑敆偝傟丄偦偺寣棳偼烼懾偟丄帟崻枌慄堐偼堷偒怢偽偝傟丄帟憛崪偼攋夡偝傟丄帟偲帟憛崪偺娫偺寗娫偑戝偒偔側傝傑偡丅乮亖帟崻枌峯偺奼戝乯 丂嫞憱攏偑堦杮偺懌傪夦変偡傞偲丄斀懳懁偺媟傪忋偘傞偙偲偑偱偒側偔側傝丄掻梩墛丄偮傑傝掻偺寣峴忈奞偵傛傞慻怐曵夡偺偨傔偵嵞婲晄擻偵側傝丄栻嶦張暘偵側傞傛偆偵丄廳徢壔偟偨帟廃昦偺偨傔偵丄帟偑幐傢傟偰偄偔偲丄巆傝偺帟傊偺晧扴偑戝偒偔側傝巆懚帟偺憆幐偵偮側偑傝傑偡丅 丂偁傞杮悢埲忋偺帟傪幐偭偨偲偒丄傑偨偼欩傒崌傢偣偺傾儞僶儔儞僗傪彽偔傛偆側帟偺幐偄曽傪偟偨応崌丄椪奅抣偺傛偆側傕偺偑偁傝丄偦偺堦慄傪墇偊傞偲帟偺憆幐偑媫寖偵壛懍偝傟傑偡丅 丂帟傪幐偆偲傛偔姎傔傑偣傫偐傜丄僽儕僢僕傗媊帟傪憰拝偡傞偙偲偵側傝傑偡偑丄摿偵媊帟偺僶僱乮僋儔僗僾乯偺偐偐傞帟偵偼夁戝側椡偑壛傢傞偨傔偵丄媊帟偑娚彊側敳帟珑巕偲偟偰摥偄偰偟傑偄丄僶僱偺偐偐偭偰偄傞帟偺帟憛崪媧廂偑恑傒幐偆尨場偵側傝傑偡丅僽儕僢僕偱傕傗偼傝搚戜偲側傞帟偵偼杮棃偦偺帟偑晧扴偡傞埲忋偺椡偑壛傢傝傑偡丅 丂慡恎傗嬊強偺忬懺偑椙偗傟偽丄帟傪幐偭偨寚懝晹傊偼僀儞僾儔儞僩傪杽擖偟偰丄椬愙帟偺晧扴傪寉偔偟偰偁偘傞偺偑戞堦慖戰巿偱偁傞偲尵偊傑偡丅僶僱偺偐偐傞帟傗搚戜偲側傞帟偵夁忚側晧扴偑廤拞偡傞媊帟傗僽儕僢僕偼偱偒傞偩偗旔偗傞傎偆偑帟楍慡懱偺楎壔傪杊偓傗偡偔側傝傑偡丅 丂偨偩偟僀儞僾儔儞僩偼寛偟偰枩擻偱偼側偔丄曐尟撪偱偼帯椕偱偒側偄偨傔偵丄崅妟側堛椕旓偑惗偠傞偙偲傗岥峯塹惗忬懺偑埆偄偲丄僀儞僾儔儞僩廃埻墛傪婲偙偟扙棊偡傞儕僗僋偑偁傝丄庤弍偵偍偄偰恄宱懝彎傗忋妠摯慂岴側偳傪婲偡壜擻惈偑偁傞偙偲傕棟夝偝傟偨忋偱丄偁偔傑偱姵幰偝傫偑庡懱揑偵慖戰偡傞僆僾僔儑僫儖側帯椕朄偵側傝傑偡丅 丂傑偨欚殣帪偺帟偺捝傒偑敪尰偡傞偲丄妠偺摦偒偑捝傒偺偁傞欩傒崌傢偣傪旔偗傞傛偆偵側傞偨傔丄夞旔惈妠塣摦偲尵偆晄帺慠側摦偒傪偡傞傛偆偵側傝丄欩傒崌傢偣偺僶儔儞僗偑曵傟丄欩崌惈奜彎傗妠娭愡丒欚殣嬝孮傊偺僟儊乕僕偺拁愊偑婲偒傗偡偔側傝傑偡丅 丂仜 欩崌惈奜彎偺帯桙偵偮偄偰偺椪彴揑婎弨 侾丏 儗儞僩僎儞幨恀偱偺帟崻枌峯偺暆偺弅彫 俀丏 帟偺摦梙偺尭彮 丂乻帟廃昦偑嵞敪偡傞尨場乼 傕偲傕偲帟廃昦偼堦師娭悢揑偵帪娫宱夁偲嫟偵彊乆偵恑峴偡傞偺偱偼側偔丄埨惷婜傪嫴傫偱丄娫寚愹偑暚弌偡傞傛偆偵僶乕僗僩乮媫惈敪嶌乯傪孞傝偐偊偟側偑傜帟憛崪偺攋夡丒媧廂傪抜奒揑偵埆壔偝偣偰偄偒傑偡丅 丂侾丏巆懚偡傞怺偄帟廃億働僢僩丗 丂庤傪恠偔偟偰帟廃昦帯椕傪峴偭偰傕怺偄帟廃億働僢僩偑巆偭偨傑傑偱儊儞僥儞僗偵擖傞偙偲偑偁傝傑偡丅 怺偄帟廃億働僢僩偺撪晹偼巁慺偺側偄娐嫬偵側傞偨傔丄寵婥惈嵶嬠丄偮傑傝帟廃昦嬠偑憹怋偟傗偡偄娐嫬偑巆偭偰偄傞偙偲偵側傝傑偡丅帟宻偵偮偔帟岰乮帟擏墢忋僾儔乕僋乯傪揙掙揑偵攔彍偡傞偲偲傕偵丄億働僢僩撪偺惔憒乮億働僢僩僋儕乕僫乕傗僨儞僩乕儖僽儔僔側偳乯傪峴偄丄掕婜揑偵僥僩儔僒僀僋儕儞側偳偺峈嬠嵻傪億働僢僩撪偵拲擖偡傞側偳偟偰丄億働僢僩撪偵帟廃昦尨嵶嬠偑惐懅偟側偄傛偆偵偡傞昁梫偑偁傝傑偡丅 丂俀丏帟廃昦偺儕僗僋僼傽僋僞乕丗 儕僗僋僼傽僋僞乕偲偼帟廃墛偵偐偐傝傗偡偔偟丄偦偺恑峴傪懀恑偡傞場巕傪巜偟傑偡偑丄嘆嵶嬠惈場巕丂嘇惗懱墳摎偵娭偡傞場巕丂嘊娐嫬場巕偵暘椶偱偒傑偡丅 嘆嵶嬠惈場巕丗帟廃昦偼偁傞堦庬椶偺岥峯撪嵶嬠偵傛傝婲偙傞昦婥偱偼側偔丄偄偔偮偐偺庬椶偺嵶嬠偑娭梌偡傞暋崌姶愼徢偱偁傞揰偑丄寢妀傗挵僠僼僗偲堎側傞揰偱偡丅 廳徢帟廃昦偺惉棫偵娭偟偰丄摿偵Aa嬠丄Bf嬠丄Pg嬠偑拲栚偝傟偰偄傑偡丅偙傟傜偺俁嬠庬偺姶愼偟偨応崌丄帟偲帟擏偺娫偺峚晅嬤偵僶僀僆僼傿儖儉偲屇偽傟傞懴悈惈偺偁傞僛儔僠儞忬偺抈敀幙傪宍惉偟丄帟廃慻怐偺攋夡偑懀恑偝傟傑偡丅 丂Aa嬠丗傾僋僠僲僶僔儔僗丒傾僋僠僲儈僙僥儉僐儈僞儞僗Actinobacillus actinomycetemcomitans Bf 嬠丗僶僋僥儘僀僨僗丒僼僅乕僒僀僒僗 Bacteroides forsythus Pg嬠丗億儖僼傿儘儌僫僗丒僕儞僕僶儕僗Porphyromonas gingivalis 丂偙偺懠偵傕丄僩儗億僱乕儅丒僨儞僥傿僐乕儔乮Treponema denticola乯丄僇儞僺儘僶僋僞乕丒儗僋僞僗乮Campylobacter rectus乯側偳偑億働僢僩撪偵懚嵼偡傞偲丄帟廃慻怐偺攋夡偑恑傓偙偲偑暘偐偭偰偄傑偡丅 帟廃昦帯椕偺惉岟偼戞堦偵偙傟傜偺帟廃昦尨嵶嬠孮傪揙掙揑偵攔彍偡傞偙偲偐傜巒傑傝傑偡丅捠堾拞偼擬怱偵僾儔乕僋僐儞僩儘乕儖傪峴側偭偰傕丄儊儞僥儞僗婜娫偵擖偭偨偲偨傫偵帟岰偑棴傑傞傛偆偵側傟偽摉慠帟廃昦偼埆壔偟偰偄偒傑偡丅 嘇惗懱墳摎偵娭偡傞場巕丗柶塽傪巌傞敀寣媴傗儅僋儘僼傽乕僕丄儕儞僷媴丄僒僀僩僇僀儞偺嶻惗検側偳偺堚揱巕僞僀僾偺堘偄偵傛傝丄惗傑傟偮偒帟廃昦偺恑傒傗偡偄恖偑偄傞偙偲偑暘偭偰偄傑偡偑丄堚揱巕帯椕偑幚梡壔偝傟側偄偐偓傝丄偙偺儕僗僋僼傽僋僞乕傪攔彍偡傞偙偲偼偱偒傑偣傫丅偨偩偟丄梊傔帟廃昦偵偐偐傝傗偡偄僞僀僾偐偳偆偐傪敪徢慜恌抐偡傞偙偲偵傛傝丄憗婜偵岠壥揑側梊杊僾儘僌儔儉傊嶲壛偡傞偙偲偑偱偒傑偡丅傑偨懱幙暿偵昁梫側梊杊帯椕偺枾搙傪曄偊傞偙偲偑壜擻偵側傝丄憤懱揑偵堛椕旓偺岠棪塣梡傪峴側偆偙偲偑偱偒傑偡丅 嘊娐嫬場巕丗帟廃昦偺敪徢傗恑峴偵塭嬁梌偊傞娐嫬場巕偲偟偰偼丄媔墝丄僗僩儗僗丄晄婯懃側惗妶丄岲傑偟偔側偄怘惗妶丄壛楊丄暵宱丄梊旛椡偺掅壓丄婎慴幘姵乮摐擜昦丄崅寣埑丄旍枮丄恡丒娞幘姵丄崪慹闋徢丄偑傫丄岥峯姡憞徢側偳乯丄栻暔乮僇儖僔僂儉漢峈嵻丄峈偰傫偐傫栻丄柶塽梷惂嵻丄峈僐儕儞嶌梡栻側偳乯晄惓欩崌丄悋柊忈奞丄僽儔僉僔僘儉側偳偺埆廗暼側偳偑偁傝傑偡丅 丂巇帠偵旀傟壥偰偨拞崅擭媔墝幰偺帟廃昦偼帯傝偵偔偔丄摿偵廇怮慜偵斢庌廗姷偑偁傞曽傗丄擔拞僪儕儞僋嵻傗夁忚側僠儏乕僀儞僈儉姎傒丄僗億乕僣僪儕儞僋偺夁忚愛庢側偳偑偁傞偲帟廃昦偑嵞敪偟傗偡偔側傝傑偡丅 偁傞杮悢埲忋偡偱偵帟傪幐偄丄帺慠側帟楍媩乮帟暲傃亖僨儞僞儖傾乕僠乯偑曵傟偰偄傞応崌偼媫懍偵帟夊偺憆幐偑恑傒傑偡丅帟暲傃偑埆偄曽偱偼丄傛偔杹偗側偄丄夁忚側椡偑摿掕偺帟偵壛傢傞丄怬偑暵偠側偄偨傔偵丄岥峯撪偑姡憞偟傗偡偄側偳偺棟桼偱帟廃昦偑恑傒傑偡丅 捠堾拞偼嬛墝偟偰偄偨恖偑丄儊儞僥僫儞僗拞偵媔墝傪嵞奐偟偰偄偨傝丄柊婥杊巭偺偨傔偵丄帟夊巟帩慻怐偑彮側偔側偭偰偄傞偺偵丄堦擔拞僠儏乕僀儞僈儉傪姎傓偙偲偵傛傝帟偺摦梙偑憹偡傛偆側働乕僗偱丄帟廃昦偑廳徢壔偡傞椺偵傛偔憳嬾偟傑偡丅 埲忋偺傛偆側條乆側棟桼偱帯傝偵偔偄帟廃昦丄偄傢備傞擄帯惈帟廃昦偑懚嵼偡傞傕偺偲巚傢傟傑偡偑丄嵟嬤丄帟廃昦傪暿偺帇揰偐傜懆偊偨嫽枴怺偄壖愢偑昞傟偰偄傑偡丅 仜 帟廃昦偼帺屓柶塽幘姵丠乮乽帟廃昦恌抐偺僗僩儔僥僕乕乿P172傪嶲徠丒夵曄乯 帟廃昦偼帟廃昦嬠偵傛傞姶愼徢偱偡偑丄戝検偺僾儔乕僋偑晅拝偟偰傕丄帟廃慻怐偺攋夡偑傎偲傫偳擣傔傜傟側偄恖傕偄傟偽丄挌擩偵僾儔乕僋僐儞僩儘乕儖傪峴偄丄専嵏偱傕傎傫偺彮偟偟偐帟岰偑偮偄偰偄側偄偺偵丄媫懍偵崪媧廂偑恑傓恖偑偄傑偡丅 傑偨戙昞揑側帟廃昦尨嵶嬠偲偝傟傞Pg嬠乮億儖僼傿儘儌僫僗丒僕儞僕僶儕僗乯偼偡傋偰偺帟廃億働僢僩偐傜崅棪偵専弌偝傟偢丄寬峃側帟擏峚偐傜傕専弌偝傟傑偡丅 偙偺傛偆側椪彴揑側宱尡偐傜帟廃昦偑堦斒揑側姶愼徢偲堎側傞昦懺傪帩偭偰偄傞偺偱偼側偄偐偲偺媈偄偑埲慜偐傜偁傝傑偟偨丅 帺屓柶塽幘姵偲偼丄杮棃堎暔傪峌寕丒攔彍偡傞偼偢偺柶塽僔僗僥儉偑丄帺屓偲丄旕帺屓偡側傢偪堎暔偲傪嬫暿偡傞偙偲偑偱偒側偔側傝丄帺暘偺寢崌慻怐乮嵶朎偲嵶朎偺傑傢傝偵偁傞戝検偺暔幙偱恎懱傪巟偊偨傝丄宍傪堐帩偟偨傝丄寗娫傪杽傔偨傝偟偰偄傑偡丅揹慄偑恄宱宯丄揝崪偑崪奿宯丄僈儗乕僕偺斷傪奐偔傾僋僠儏僄乕僞乕偑嬝宯偩偲偡傟偽丄儗儞僈傗僙儊儞僩偵憡摉偡傞晹暘偑寢崌慻怐乯傪峌寕偟偰偟傑偆昦婥偱偡丅 嘥宆摐擜昦丄僌儗乕僽僗昦乮僶僙僪僂昦乯丄嫶杮峛忬態墛丄枬惈娭愡儕僂儅僠傗慡恎惈僄儕僥儅僩乕僨僗乮SLE乯丄廳徢嬝柍椡徢丄僔僃乕僌儗儞徢岓孮丄嫮旂徢丄懡敪惈嬝墛丄旂晢嬝墛丄嫮捈惈愐捙墛丄僋儘乕儞昦乮捵釃惈戝挵墛乯丄帺屓柶塽惈梟寣惈昻寣丄埆惈昻寣丄峈儕儞帀幙峈懱徢岓孮丄僂僃僎僫乕擏夎庮丄揤醰釋丄悈醰惈椶揤醰釋側偳偑奩摉偟傑偡丅 帺屓柶塽幘姵偺忦審偲偟偰 嘆 昗揑憻婍偵帺屓峈懱偁傞偄偼帺屓姶嶌儕儞僷媴傪徹柧偱偒傞丅 嘇 昦曄晹偱帺屓峈懱偁傞偄偼帺屓姶嶌儕儞僷媴偵懳墳偡傞帺屓峈尨傪摿掕丒暘棧偡傞偙偲偑偱偒傞丅 嘊 偙偺帺屓峈尨傪摦暔偵愛庢偡傞偙偲偵傛傝丄峈懱偺嶻惗傪徹柧偱偒傞丅 嘋 偙偺愛庢偟偨摦暔偵恖偺幘姵偲摨偠慻怐妛揑曄壔偑徹柧偱偒傞丅 嘍 偙偺柶塽偝傟偨摦暔偐傜惓忢摦暔偺寣惔丄儕儞僷媴傪梡偄偰摨條偺幘姵傪堏擖偱偒傞丅 偑嫇偘傜傟偰偄傑偡偑丄崱偺偲偙傠徹柧偝傟偰偄傞偺偼嘆偲嘇偩偗偩偦偆偱偡丅乮乽帟廃昦恌抐偺僗僩儔僥僕乕乿P173傪嶲徠乯 帺屓偺慻怐偲傛偔帡偨奜棃峈尨偵懳偡傞柶栶斀墳偑帺屓偺慻怐傪彎奞偡傞偲偄偆暘巕憡摨惈偲偄偆儌僨儖偑偁傝丄帟廃墛偵偮偄偰偼丄墛徢偺僗僩儗僗偵傛傝丄嵶朎偑嶻惗偡傞擬僔儑僢僋抈敀幙乮HSP:丂heat shock protein乯偺暘巕峔憿偑Pg嬠傗丂Aa嬠丄僇儞僺儘僶僋僞乕丒儗僋僞僗乮Campylobacter rectus乯偺偮偔傝偩偡擬僔儑僢僋抈敀幙偲嬌傔偰憡摨惈偑崅偄丄偮傑傝椙偔帡偰偄傞偙偲偑暘偭偰偄傑偡丅 偮傑傝帟廃昦嬠偺偮偔傝偩偡擬僔儑僢僋抈敀幙乮HSP乯傪堎暔擣幆偟偰敪摦偝傟偨柶栶斀墳偑丄帺暘偺帟廃慻怐偺嶻惗偡傞HSP偵懳偟偰傕婲偙傝丄廃埻偺帺屓慻怐偑帺屓柶塽斀墳偵傛傝忈奞傪庴偗偰堎暔偲側偭偰偟傑偆偲偄偆壖愢偑採弌偝傟偰偄傑偡丅 傕偟帟廃墛偑帺屓柶塽幘姵偲偟偰偺懁柺傪帩偭偰偄傞偲偟偨傜丄偙傟傑偱偺帟廃昦偺傾僾儘乕僠偲偼堎側偭偨帯椕巜恓偑昁梫偲側傝傑偡丅偟偐偟帺屓柶塽幘姵偵偼彈惈偑偐偐傝傗偡偄昦婥偲偄偆摿挿偑偁傝傑偡偑丄帟廃昦偱偼偦傟傎偳抝彈嵎偑側偄傛偆偵姶偠偰偄傑偡丅乮僄價僨儞僗偺偁傞帒椏偑擖庤偱偒傑偣傫偱偟偨偺偱丄暘傝師戞廋惓偟傑偡丅乯傑偨昗揑憻婍偵嫟捠偡傞抈敀幙傪帩偮懠偺慻怐傊偺忈奞偑崌暪偟偰偄傞偺偐偳偆偐傕丄帟廃昦偑帺屓柶塽幘姵偲偟偰偺懁柺傪帩偭偰偄傞偐偳偆偐敾抐偡傞梫慺偵側傞偲巚偄傑偡丅 條乆側嵞惗椕朄偺恑曕丄僀儞僾儔儞僩帯椕偺椞堟偺奼戝側偳偑恑傫偱偄傑偡偑丄巗応壔偺桳柍乮惢昳偲偟偰棳捠偟偰偄傞偐偳偆偐乯丄僄價僨儞僗偺桳柍丄僥僋僯僢僋僙儞僔僥傿價僥傿乕乮弍幰偺崅搙側媄弍偑昁梫偲偝傟傞偙偲乯丄崅妟側愝旛搳帒偺昁梫惈丄崅妟側帯椕旓梡丄姵幰偝傫懁偺怱恎偺忬懺丄曐尟惂搙偺娭學乮崿崌恌椕栤戣乯側偳偵傛傝丄枩恖偵墳梡偱偒傞傢偗偱偼偁傝傑偣傫丅 庤傪恠偔偟偰傕恑峴偑巭傑傜側偄廳徢帟廃昦姵幰偝傫傪栚偺慜偵偡傞偲偒丄壗偐偦偺姵幰偝傫偵偮偄偰寛掕揑偵尒棊偲偟偰偄傞晹暘偑偁傞偺偱偼側偄偐偲偄偮傕擸傒傑偡丅乽偝傟偳帟廃昦丄傗偼傝帟廃昦乿偲偄偆傢偗偱丄椪彴偺擸傒偼恠偒傞偙偲偑偁傝傑偣傫丅 嶲峫暥專丗乽帟廃昦恌抐偺僗僩儔僥僕乕乿媑峕峅惓丒媨揷棽曇廤丂堛帟栻弌斉姅幃夛幮 |