 |
№100 「歯科と医科の連携」歯科治療総合医学管理料について

↑2008.7.20 小仙丈より仙丈ケ岳へ
2004年度より、歯科治療において一定の基礎疾患を持っている患者さんの治療中のモニタリング(脈拍や呼吸、血液中の酸素飽和度の測定など)に対して、医療保険上の評価がされるようになっています。
皆様の中にも、歯科治療中に指先をパルスオキシメーターという器機のセンサーで挟まれた経験をした人がいらっしゃるかもしれません。
超高齢社会の進行にしたがって、診療室を訪れる患者さんが何らかの全身疾患を持っていることが当たり前の時代になっています。
したがって、患者さんの既往歴や投薬状況、通院状況、体調の把握が、小手術の連続である歯科治療に於いて、安全で高品質の医療を行うために欠かすことのできない条件になっています。
厚労省の定めた特定の施設基準を満たす歯科医療機関において、特定の疾患を持っている患者さんの病態について、医科の主治医からの情報提供があった場合に、全身状態をモニタリングしながら偶発症を防ぐ全身管理を行ないながら治療を行う場合に、歯科治療総合医学管理料(医管)として一ヶ月に250点(2500円)が算定されます。
・ 対象となる疾患(厚労省大臣が指定)
①高血圧性疾患 ②虚血性心疾患 ③不整脈 ④心不全 ⑤喘息 ⑥慢性気管支炎 ⑦糖尿病 ⑧甲状腺機能障害 ⑨副腎皮質機能不全 ⑩脳血管障害 ⑪てんかん ⑫甲状腺機能亢進症 ⑬自律神経失調症
・ 施設基準や患者さんの条件
① かかりつけ歯科医の届出医療機関
② 常勤の歯科医師1名または2名と常勤歯科衛生士1名以上がいる歯科医療機関
③ 全身状態の管理を行なえる器具を備える。
④ 高血圧性疾患、虚血性心疾患、不整脈、心不全、喘息、慢性気管支炎、糖尿病、 甲状腺機能障害、副腎皮質機能不全、脳血管障害、てんかん、甲状腺機能亢進症、 自律神経失調症を主な病気とする医科からの情報提供のあった患者さん。
⑤ パルスオキシメーター、酸素、救急蘇生セットを有すること。
○ 先日、歯科医院をある75歳の男性が受診されました。
主訴:左上の歯の痛み。(左上がむし歯かどうか診てほしい。)
副訴:上も下も入れ歯にしてほしい。
問診により、糖尿病と高血圧症の治療を受けていることが分り、インシュリンの自己注射をしています。内科から4種類、眼科から3種類のお薬が処方され、抗血小板剤や末梢神経障害を改善するためのお薬、網膜中心静脈閉塞症を改善するためのお薬が含まれています。初診時の血圧は血圧160/86mmHg 82回/分です。
また最近の検査結果では空腹時血糖が150~170㎎/dl、 HbA1c7.5とのことでした。
日本糖尿病学会による空腹時血糖値評価は80~110mg/dl未満が「優」の評価、100~130mg/dl未満を「良」とし、70mg/dl未満は低血糖とされています。
また過去1~2ヶ月間の血糖値の平均を反映するHbA1cの正常範囲は、4.3%~5.8%、平均値5%とされています。
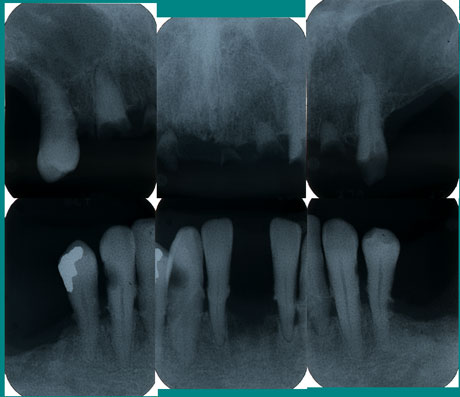
上顎には5本の抜歯を必要とする残根があり、他に2本だけ保存できる歯(4|3)が残っています。下顎は前歯部を中心に6本の歯が残っていますが、歯を支える役目をしている歯槽骨が失われ、歯根の尖端部分しか残っていません。
外科処置を必要とする歯科治療と数ヶ月間の通院、大型の義歯が予想される一方、患者さんは網膜症や末梢神経炎を伴うⅡ型糖尿病である可能性が疑われました。
○ 主治医への手紙
そこで、抜歯を伴う歯科治療が必要な旨を主治医に知らせ、現在の患者さんの全身状態についての情報提供を求めました。
『○○医院 ○○先生ご侍史
平素お世話になっております。
下記の患者さんについてご教示いただければ幸いに存じます。患者さんによれば貴院にて糖尿病と高血圧症等の加療を受けている由、つきましては7月中旬から下旬にかけて、上顎前歯部の抜歯を伴う小規模な外科手術を予定しております。
抗凝固療法等、継続されたままでさしつかえないと思われますが、他に注意等必要でしょうか?
ご多忙中、お手数ですが、ご指導のほどよろしくお願いいたします。』
○ 主治医からの情報提供
『□□さんが、大変お世話になり、厚く御礼申し上げます。
患者さんはⅡ型糖尿病で一日4回インシュリン注射しています。(食事前と就寝前)
食事とインシュリンのタイミングが合わないと、低血糖発作の心配がありますので、先生の治療の予定をお聞きできますか?
例えば、午前9時頃治療して、昼食(12時頃)概ね可能の場合は、朝食前のインシュリンと朝食をストップできますが。』
○ 情報提供に基づく治療計画の作成
ここで低血糖発作を防ぐためになぜ朝食前のインシュリン注射と朝食を止める必要があるのでしょうか?
インシュリン(インスリン)は膵臓から分泌されるホルモンで、血液中のブドウ糖が細胞膜を通過して細胞内に取り込まれるのを助けます。筋肉の細胞や脂肪細胞など、身体中の細胞の表面にはインシュリン受容体という鍵穴があり、これにインシュリンがぴたりとはまり込むと、細胞がブドウ糖を取り込むように信号が送られます。
その結果、細胞はブドウ糖を血液から取り込み、エネルギーを取り出し、蓄えることができます。その結果、食後に上昇した血糖値は正常値に戻ります。
糖尿病では、インシュリンがつくれなかったり、分泌量が少なかったり、受容体に問題があり、血糖のコントロールがうまく働きません。
細胞はブドウ糖をエネルギーとして利用できず、また余ったブドウ糖のために高血糖状態になった血液が細い血管に行き渡らなくなるために、腎臓の障害や末梢神経障害、失明などの深刻な病気を引き起こします。また歯周病も進行しやすく、歯周病は糖尿病の主要な随伴疾患のひとつになっています。
歯科治療中、糖尿病の患者さんで気をつけることの一つは低血糖発作の予防です。
・ 低血糖発作: 血糖値が生理的な範囲を超えて低下し、一般には静脈血のブドウ糖が60㎎/dl以下の状態を低血糖といいます。通常、50㎎/dl以下になると不安感、神経過敏、失神、動悸や冷や汗、手のふるえ、空腹感が出現し、性格も変化(凶暴化、鬱)し、注意力や集中力がなくなります。40㎎/dl以下では脳へのブドウ糖の供給が不足するために、めまい、疲労感、脱力、頭痛、集中力の欠如、錯乱、酩酊(めいてい)と間違えられるような不適当な行動、不明瞭な話し方、眼のかすみ、発作、昏睡などが起こります。低血糖状態が長びくと脳が損傷を受けることがあります。
さらに重症化すると昏睡(低血糖性昏睡)から死に至ることがあります。
・ 低血糖発作への対処:意識のあるうちに砂糖水やペットシュガーを飲ませるか、50%ブドウ糖20~40mlを静注します。糖の補給に反応しない場合は、すぐに救急車を呼ばなければなりません。
糖尿病患者さんで起る低血発作は、主にインシュリン注射か血糖降下薬の作用によるものなので、治療前にインシュリン注射をやめれば血糖値が下がりすぎることを防げます。
ではなぜ朝食を抜くように主治医は指示されるのでしょうか?
正常な場合は、食後一時的に血糖値が上がっても、すぐに適正な量のインシュリンが分泌され、血糖値はすぐに正常化します。
ところが糖尿病の患者さんではインシュリンの分泌が遅れ、食後高血糖状態が続くだけでなく、食後2~3時間してからようやく過剰なインシュリンが分泌され、そのために今度は逆に低血糖状態を引きこしやすくなります。(低血糖状態が続けば激しい空腹感のためにまた甘いものを摂るという悪循環を引き起こします。)
・ 治療計画を主治医へ知らせる
『平素お世話になっています。
先日は御用繁多な折にもかかわらず、丁寧な情報提供をしていただきありがとうございます。
現在、□殿の直近の歯科治療は下記のように予定しております。ご多忙中のところ恐縮ですが、ご指導をいただければ幸いに存じます。
7月○日 午後二時半 歯石除去と根管治療
8月○日 午後二時半 笑気吸入鎮静法と浸潤麻酔下で上顎前歯残根抜歯。2日分セフェム系投与予定。(必要に応じて当日朝に術前投与を行ないます。)
8月○日 午後二時半 浸潤麻酔下でむし歯治療、根管治療。
その後も同じ時間帯に小規模な外科処置等を予定しております。
最終的には上下顎とも残根上の総義歯を予定しており、治療期間は6ヶ月程度を予想しております。』
・ このように「歯科治療総合医学管理料」制度により主治医と連携することにより、全身疾患を持つ患者さんをより安全に、歯科治療することが可能になります。
○ 「歯科治療総合医学管理料」の問題点
1. 指定疾患の不足: 歯科治療でリスクを伴う疾患は、厚労省大臣により指定されている13疾患以外にも多数あり、実情を反映していません。特に自律神経失調症という病名は学術的なものではなく、国際的な分類に基づいた病名にする必要があるものと思われます。
・「歯科治療総合医療管理料に規定されるべき疾患」(日本歯科麻酔学会HP参照)
(http://bambi.u-shizuoka-ken.ac.jp/~o-prof3/jsda2004/forum/ikan_sikkan.htm)
A.呼吸器疾患
1. COPD(慢性閉塞性肺疾患)
2. アレルギー・免疫疾患
1) 気管支喘息
2) アレルギー性肺疾患
3) 膠原病肺
4) サルコドーシス
3. 間質性肺疾患
1) 特発性環質性肺炎
2) 塵肺症
3) ガス吸入による肺疾患
4) 薬剤性肺炎
4. 肺腫瘍
5. 胸膜疾患
1) 気胸
2) 胸水
6. 呼吸調節異常
1) 過換気症候群
2) 低換気症候群
7. 呼吸不全
B.循環器疾患
1. 心不全
2. 先天性心疾患
3. 心弁膜疾患
4. 感染性心内膜炎
5. 動脈硬化
6. 虚血性心疾患
1) 狭心症
2) 心筋梗塞
7. 心筋症
8. 心筋炎
9. 心臓腫瘍
10. 心膜疾患
11. 不整脈
12. 肺高血圧
13. 肺塞栓症
14. 肺性心
15. 大動脈瘤
16. 高血圧
17. 低血圧・失神
18. 心臓移植後
C.血液・造血疾患
1. 貧血(再生不良性貧血など重症例)
2. 多血症(重症例)
3. 白血病
4. 骨髄異形成症候群
5. 悪性リンパ腫
6. 骨髄腫
7. 骨髄増殖疾患
8. 原発性白血球機能異常症
9. 出血性疾患
1) 血管の異常
2) 血小板の異常(特発性血小板減少性紫斑病、血小板増加症、本態性血小板血症、血小板機能異常症など)
3) 凝固障害(血友病、von Willebrand病、DICなど)
D.自己免疫疾患、アレルギー疾患、免疫不全
1. リウマチ、膠原病
2. 膠原病類縁疾患
3. 免疫不全(原発性免疫不全症、AIDS)
E.消化管・消化器疾患
1. 消化管疾患(クローン病など重症例)
2. 肝疾患(肝炎、肝硬変、肝腫瘍など重症例)
3. 胆嚢・胆道疾患(先天性胆道閉鎖症・拡張症など重症例)
4. 膵疾患(膵臓癌、膵内分泌腫瘍など重症例)
F.神経・運動器疾患
1. 脳血管障害(脳梗塞、脳出血、くも膜下出血など)
2. 痴呆疾患(アルツハイマー病、進行性失語症、欠陥性痴呆症など)
3. 錐体外路疾患(パーキンソン病、ハンチントン舞踏病、パーキンソン症候群など)
4. 運動失調症(脊髄小脳変性症、小脳梗塞、脳幹グリオーマなど)
5. 脱髄疾患・感染症(多発性硬化症、脳炎、髄膜炎、クロイツフェルト・ヤコブ病など)
6. 遺伝性疾患(トリプレット病、ミトコンドリア脳症など)
7. 代謝性疾患(アミノ酸代謝異常、グリコーゲン・糖代謝異常、プリン体代謝異常など)
8. 運動ニューロン疾患(筋萎縮性側索硬化症、脊髄性筋萎縮症など)
9. 脊髄疾患(変形性脊椎症など)
10. 神経・筋接合部疾患(重症筋無力症、ランバート・イートン症候群など)
11. 筋疾患;筋ジストロフィー症
12. 機能性疾患(てんかんなど)
G.内分泌疾患
1. 視床・下垂体疾患(下垂体機能的低下症、先端肥大症、クッシング病、尿崩症など)
2. 甲状腺疾患(甲状腺機能亢進・低下症、橋本病など)
3. 副甲状腺疾患(副甲状腺機能低下症、副甲状腺機能亢進症)
4. 副腎皮質疾患(アジソン病、原発性アルドステロン症、クッシング症候群など)
5. 副腎髄質疾患(褐色細胞腫など)
H.代謝・栄養疾患
1. 糖尿病
2. 低血糖症
3. 高脂血症(重症例)
4. 肥満症(重症例)
5. 動脈硬化(重症例)
6. 通風(重症例)
I.腎・尿路疾患、水・電解質異常
1. 腎不全(急性、慢性)
2. 糸球体疾患(糸球体腎炎、ネフローゼ症候群、糖尿病性腎症、アミロイドーシスなど)
3. 尿細管間質性疾患(腎盂腎炎、通風腎、薬剤性腎障害、水・電解質異常など)
4. 血管性腎疾患(腎血管性高血圧、悪性高血圧の腎病変など)
5. 水腎症
6. 移植腎
J.精神疾患
1. 統合失調症
2. 躁鬱病
3. 神経症
4. 心身症
K.妊 娠(合併症をともなうもの)
L.特定疾患
M.歯科治療恐怖症(歯科治療で偶発症を繰り返す患者)
N.強度の嘔吐反射
2. 普及率の低さ:ほとんど利用されていない制度ですが、超高齢化社会の中では欠くことのできない治療上の注意であり、その方向性に間違いはありません。今後、患者さんの治療に生かすには、「歯科治療総合医学管理料」制度に何が足りなくて何を改善したらよいのか検証していく必要があるとともに、歯科医療者側の積極的な取り組みが望まれるところだと思います。
参考文献:
1.「内分泌・代謝学」寺本民生・片山茂裕著 MEDICAL VIEW 他
|
|
|