 幽霊は此処にいる‥3
幽霊は此処にいる‥3| 2008年1月17日開設 |
 幽霊は此処にいる‥3 幽霊は此処にいる‥3 |
|
|
|
№50 「ストレスコーピングと歯科疾患」2008年3月28日(金)  我国に歯磨きや洗面の習慣を広めたのは、曹洞宗(そうとうしゅう)の開祖である道元禅師だと言われています。 高祖道元禅師は、正治2年1月2日(1200年)、内大臣土御門通親(つちみかどみちちか)の嫡流に生まれ、幼くして父母を失い、13歳頃から比叡山で修行を積んだとされています。 禅師は貞応2年(1223年)に宋に渡り諸山を修行し、曹洞宗の天童如浄禅師(てんどうにょじょうぜんじ、中国浙江省の天童山に住す)より印可を受け、安貞2年(1228年)に帰国して、後に永平寺を開きました。(出典: フリー百科事典『ウィキペディア(Wikipedia)』) 今で言えば、東大から財務省に入り、ハーバードに留学してMBAを取得したようなもので、鎌倉時代におけるエリートの一種でした。 道元禅師は、只管打座(しかんたざ)、つまりただひたすらに無心無我、無所得、無所悟に座禅することを提唱されています。無所得は健康のためとか、自分を強くするためとか、何かの利益を求めないという意味で、無所悟はさとりを得ようとしないことを意味します。 様々のストレッサーに満ち満ちているのが人生ですが、認知療法では認知の歪みを取り除き、ストレスを管理する一つの手段として「思考停止法(Thought stopping)」が用いられます。 これは「試験に失敗するのではないか?」「癌なのではないか?」「自分は生きていている価値がないのではないか?」などのネガティブな強迫観念に囚われたときに、その強迫観念に意識を極端に集中した後に、突然自分自身で「ストップ!」と強く号令し、一切の妄念を捨て去る訓練です。 道元禅師の「只管打座」にはこの思考停止法と似たところがあります。 最近、ニートと呼ばれている「引きこもり」の若者たちが、突然無関係な他人に襲いかかり、その命を奪うという理解できない事件が多発しています。 そこにあるのは恐怖や不安、未来への絶望が生み出す、制御できない凶暴な怒りの爆発と破壊衝動であり、社会に対する怨念と復讐の感情であり、他者や他の命に対する共感能力の欠如であり、幼く未熟な姿をしたエゴという怪物が煩悶し、葛藤し、のたうちまわっている姿です。 生活のプレッシャーが生み出す、怒りや焦燥感、不安、恐怖の感情や絶望あるいは罪の意識が、頭痛、不眠症と睡眠過多、うつ病、各種感情障害、難聴、背中や膝の痛み、癌や高血圧、糖尿病、虚血性心疾患、不整脈、脳梗塞、過呼吸、COPD(慢性閉塞性肺疾患)、喘息、下痢、便秘、過食症、肥満、摂食障害、リウマチ、アトピー性皮膚炎、エイズなどの症状を悪化させ、その病気を一層耐え難いものに変えることはよく知られています。 これはむし歯や歯周病、顎関節症、覚醒時のクレンチング(強い噛みしめ)、歯根破折や歯牙の咬耗、アブフラクション(歯頚部エナメル質の破損)、インレーや冠の脱落、偏咀嚼癖、歯の病的な移動と歯列弓の変形、知覚過敏症、唾液分泌障害、舌痛症、異味症(味覚障害)、誤咬などの様々な歯科疾患が、患者さんの感じているストレスの強さに左右されて、症状が重くなったり、またその病気自体の発症誘因になったりしていることと同様です。 ストレスは交感神経系を緊張させ、意識を覚醒させ、瞳孔を開き、心拍数を上げ、血圧と血糖値を上げるとともに、息を荒くし、体温を上昇させ、発汗させ、唾液や消化液の分泌を抑制し、消化器の運動も抑え、腹痛を起し、咀嚼筋や全身の骨格筋の過剰な緊張を招き、免疫力を低下させ、各種感染症にかかりやすくします。 マスコミで集中的に取り上げられたアスリート達が自意識過剰になって、風邪をひいたり、虫垂炎を起したり、腹が痛くなったりして、本番の競技会で実力を発揮できないケースを何度も見たことがありませんか。(いわゆる「褒め殺し」) また極端な過労や睡眠不足によって、内分泌系の調節を行なう脳下垂体中葉のドーパミン産生細胞が死滅することが知られています。ドーパミン産生機構が障害されると、ドーパミンは意欲や動機、学習に関係があるので、受験勉強などは効果があがらなくなってしまいます。 このように過剰なストレスは身を滅ぼす要因になり、病気の原因を取り除くのが良医であるのならば、患者さんの精神世界に洞察の触手を伸ばし、そのストレスコーピング(stress copingストレスへの対処法)を手助けすることも大切な臨床医の役目になります。 ストレスマネージメントの方法としては、様々の種類と方法があります。この色々な方法のことをコーピングレパートリーと呼び、レパートリーは多ければ多いほど、多用なストレッサーに対応しやすくなります。 その時、感じているストレッサーの種類によって、最適なコーピングを選ぶことにより、より効果的なストレスマネージメントを行ないます。 ○ストレスコーピング(stress coping)の種類 1. ストレッサーの排除またはストレッサーからの逃走: 熊に襲われたとき、手近にある石を投げつけて撃退しようとするか、ひたすら逃げ出すか、どちらも成功すればストレッサーはなくなりますが、熊に食われてしまう場合も多々あります。 2. ストレスを認識する脳の受け止め方を変えることにより(認知的評価の変容)、ストレスを軽減: 人は世界の一部を自分の見たいような姿でしか眺めていません。自分に自信がなければ、いつも敗北するイメージに囚われ、本当の実力を出すことなく敗れ去ってしまいますし、自分があるべき姿への思い込みが強すぎれば、現実の自分の姿との差異に葛藤することになります。 このような認知の歪みに気がつき、それを修正することによりストレスを軽くし、身体の反応を改善し、害を与えない方向に気持ちを切り替える方法論で、認知療法(cognitive therapy)として知られています。 ベックの認知療法 ウォルピの系統的脱感作法 マイケンバウムのストレス免疫訓練 エリスの合同情動行動療法(REBT) など。(「不安な心の癒し方 あなたの悩みを解消する7つの認知療法」ロバート・L・リーヒ著 八木由里子訳 アスペクト) 3. リラクセーション: 私たちはストレスを感じて緊張すれば、筋肉が過剰に緊張し、その緊張が続けば筋肉は疲労し痙攣を起します。ストレッサーが慢性的で強大なものであれば、心身の緊張状態(交感神経の緊張)はいつまでも続き、様々の問題を引き起こします。 多くの場合、私たちが無意識に習慣的に行なっていたストレスコーピングの方法(酒を飲む、テレビを見る、マンガを読む、食事をする、睡眠など)が無効になり、適切なリラクセーションに失敗しています。 熊に突然出会ったときに感じるストレスは急性ストレス反応で、もし人間にこのような仕組みがなかったら、緊急時に際して自分の潜在能力を一杯に発揮してストレッサーを排除することはできません。火事に際して、ふだん力仕事をしたことのないご婦人がいつのまにか重いタンスを担いで運び出していたケースがこれにあたります。 しかし慢性的なストレス状態が続くとき、身体のストレス反応は恒常的に続き、副腎が疲れ果て、様々な重大な障害を引き起こすようになります。 肩こりや頭痛、背中の痛み、腰痛、顎関節症などは持続的な筋緊張が原因になっている場合があります。慢性的なストレスがあたりまえの生活になっていると、自分自身が過剰な緊張状態にあることに気がつけなくなっているか、リラクセーションしたくても簡単にそれができなくなっています。 そこで昔から様々な心身のリラクセーションの方法が模索されてきました。「」内は参考文献。 エドモンド・ジェイコブソンの漸進的筋弛緩法 ストレッチ(「リラクセーション」成瀬悟策 講談社) シュルツの自律訓練法(「自律訓練法の実際」佐々木雄二 創元社、「自律訓練法 不安と悩みの自己コントロール」A.ミアース著 池見酉次郎/鶴見孝子訳 創元社) ヨーガや様々な瞑想法 笑うこと(「笑いの治癒力」アレン・クライン著 創元社) など。 自律訓練法などを試したことがある方は分ると思いますが、その習得はなかなかむつかしく、効果が表れるまでには年月がかかります。 最近、注目されるようになったリラクセーションの一つで、自律訓練法などが無効な患者さんにも効果があるリラクセーション法として、マインドフルネスストレス逓減法があります。 これは呼吸に意識を集中することにより、注意集中力を高め、深いリラクセーションやおだやかさとともに洞察力を獲得しようとするものです。提唱者のジョン・カバットジン(Jon Kabat-Zinn)は著書の中で、マインドフルネスストレス逓減法は道元の「只管打座」の考え方を基礎にしたものであると解説しています。 特徴は、患者さんへの説明や導入が比較的容易で、実際の臨床効果が高いことですが、毎日継続的に続ける必要があります。実際の歯科臨床への応用については、長くなってきましたので、また別稿で述べたいと思います。 最近、心の底から笑っていますか? 文部科学省は、歴史教科書の記述等で迷走する前に、カリキュラムの中に、自らの心身の健康を守る方法をもっと系統的に学ぶ機会を入れることが、今の日本にはもっとも必要なことではないかと実感するこの頃です。 「生といふは、たとへば人のふねにのれるときのごとし。このふねは、われ帆をつかひ、われかぢをとれり、われさおをさすといへども、ふねわれをのせて、ふねのほかにわれなし。われふねにのりて、このふねをもふねならしむ。」道元 参考文献: 1.「マインドフルネスストレス逓減法」J・カバットジン著 春木豊訳 北大路書房 2.『道元』立松和平著 小学館 №49 「チェアサイドのブラキシズム学」2008年3月27日(木) 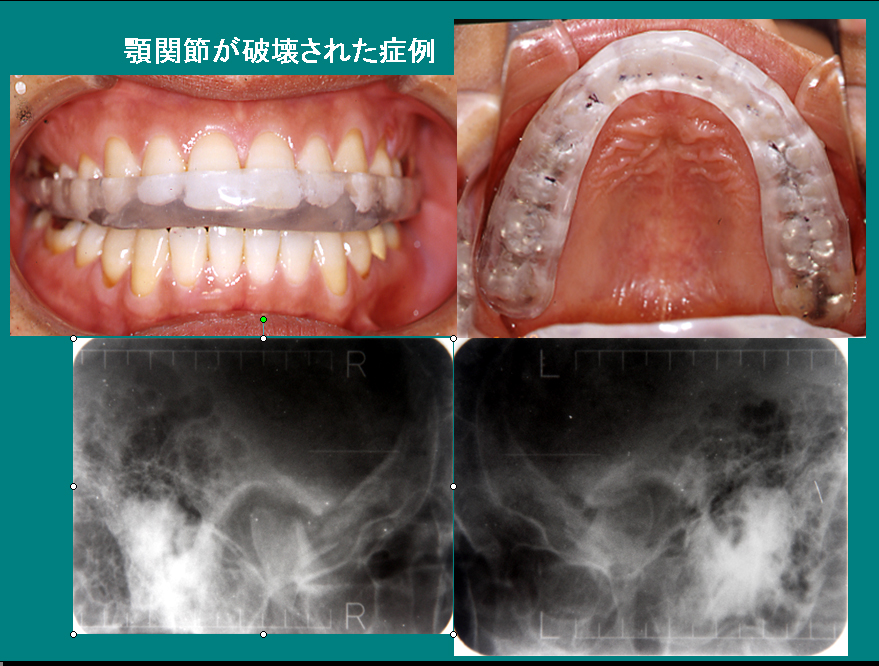 各地区の歯科医師会でユニークな定期刊行物を出されていることが多いのですが、県下においても、いくつかの歯科医師会で会員向けに会報等を配布されています。 私が所属しています松本市歯科医師会でも「松本市歯科医師会会報(松歯会報)」が毎月、編集・印刷・発行されており、いつも読むことを楽しみにしています。 事業報告や会員へのお知らせの他に、各大学の研究者の方々に執筆をお願いし、投稿していただいている学術記事が大変興味深く、現時点で何が分っていて、何が分っていないのか、歯科医学研究の最前線を垣間見る思いを味わえます。 松歯会報における学術投稿は、一昨年は「最新唾液学とヘルスプロモーションへの展望 」でしたが、昨年6月から本年5月にかけて「チェアサイドのブラキシズム学」であり、歯ぎしりについての現在における知見について、各大学の一流の先生方が執筆されています。 現在までの内容をご紹介します。(敬称と肩書きを略します。) 第1回 2007年6月号 「ブラキシズムのその変遷」松本歯科大学歯科薬理学講座・大学院口腔内科学 王 宝禮 第2回 2007年7月号 「ブラキシズムとは?」松本歯科大学総合歯科医学研究所 加藤隆史 第3回2007年8月号 「ブラキシズムの生理学」松本歯科大学総合歯科医学研究所 加藤隆史 第4回2007年9月号 「ブラキシズム:どうやって噛むの?」松本歯科大学大学院顎口腔機能制御学講座 山下 秀一郎 第5回2007年10月号 「ブラキシズムをしやすい人は?」東京医科歯科大学非常勤講師 羽毛田 匡 羽毛田歯科医院・院長(長野県南佐久郡) 第6回2007年11月号 「チェアサイドでの診断」九州大学大学院歯学研究院口腔機能修復学講座咀嚼機能再建学分野 九州大学病院 義歯補綴科 築山 能大 第7回2007年12月号 「睡眠時ブラキシズムは止められるか?」昭和大学歯学部歯科補綴学講座 馬場一美 第8回2008年1月号 「ブラキシズムのマネージメント」松本歯科大学大学院顎口腔機能制御学講座 山下 秀一郎 第9回2008年2月号 「ブラキシズムと補綴」九州大学大学院歯学研究院 口腔機能修復学講座 咀嚼機能再建学分野 古谷野 潔 第10回2008年3月号 「ブラキシズムと歯周疾患」松本歯科大学歯科保存学第一講座 吉成伸夫 あと2回分は「スポーツ時の噛みしめ」、「ブラキシズムを今後どうとらえるか?」といったテーマを予定されているそうです。 記事を切り抜いて大切に保存していますが、毎回、大変勉強になる点がいくつもあります。 ブラキシズムとは、就寝時や何か精密作業に熱中しているとき、あるいは緊張しているときに、無意識に起こる歯ぎしりや強い噛みしめなどの無意識の口腔習癖を総称して「ブラキシズム」と呼んでいます。 (本来、脳幹で体内時計のように自動的に下顎のリズミックな運動パターンが刻まれていて、意識下ではその動きを上位中枢が制御することにより、咀嚼時の顎運動パターンの一部に利用するか、その直接的な発現を抑圧しているのですが、特定の条件が加わると、無意識下では水面下に隠れていた下顎の原始的な自動運動パターンが姿を現してくるのではないかと想像しています。) 第1回の王 宝禮教授によれば、ブラキシズムはその動きから3つに分類され、その出現率は10~20%だそうですが、中には96%という報告もあるそうです。 1) グラインディング(grinding):上下の歯を臼の如くすり合わせる運動(臼磨運動)を行い、ギシギシと音を立て、咬頭に異常な力が働くので、歯質の崩壊を招きやすくなります。 2) クレンチング(clenching):上下の歯を静的に強く噛み合わせる動作を言い、覚醒時に無意識に発現していることが多く、自覚症状は勿論、他覚症状もほとんど無いために発見が遅れることがあります。 3) タッピング(tapping):上下の歯を動的にカチカチと噛み合わせる動作を言います。 第2回の加藤隆史准教授によれば、ブラキシズムは睡眠中と日中(覚醒時)で分けて考える必要があるそうです。 1) 睡眠中のブラキシズム:歯ぎしり(tooth grinding)が主体。 ①一次性(特発性)ブラキシズム ②何らかの他の病気の二次的な症状として生じる場合:いびき・睡眠時無呼吸症候群・睡眠中の異常運動や異常行動(夢遊病・レム睡眠行動異常症)などの睡眠関連疾患や、うつに関係する不眠症を有する患者さんでも生じます。 2) 覚醒時のブラキシズム:噛みしめ(tooth clenching)が主体。 ①一次性(特発性)ブラキシズム ②何らかの他の病気の二次的な症状として生じる場合:口顎ジストニア・ディスキネジア・脳性麻痺などの顎顔面の不随意運動を有する神経疾患で歯ぎしりやかみしめが観察されています。さらに、精神疾患や神経疾患に対して使用する薬物、例えば、セロトニン再吸収阻害薬、抗ドーパミン薬などは運動神経機構にも働きかけるため、ブラキシズムを悪化する可能性が指摘されています。(第2回 松歯会報より一部改変して引用) 加藤隆史准教授によれば、歯のない総入れ歯の方でも、睡眠中にリズミカルな咀嚼運動が観察され、ブラキシズムは歯の有無や咬み合わせが直接関与しているとは言えないそうです。 また第3回で、精神的ストレスにより覚醒時の咀嚼筋の緊張や活動が亢進し、上下の歯の接触する回数が増えるとされています。 一方、睡眠時のブラキシズム(sleep bruxism SB)は、「80%が浅いノンレム睡眠に出現し、レム睡眠では10%しか観察できません。また、睡眠周期後半のノンレム睡眠に集中して発生します。」(第3回 松歯会報より引用)とされ、咬合がブラキシズムの発生する引き金になっていないと述べられています。 またストレスとブラキシズムの関係については、それを裏付ける根拠は今のところなく、「重度の歯ぎしり患者さんでも覚醒・睡眠中の心拍や交感神経活動は健常者と同じレベル(第3回 松歯会報より引用)」だそうです。また睡眠時のブラキシズムが少ない人ほど、強い心身のストレスを訴えるという報告や「重度な歯ぎしり患者よりも軽度な歯ぎしり患者の方がストレスや痛みを強く感じる人が多い」という報告があるそうです。 このことについてですが、睡眠中のブラキシズムが攻撃衝動を発散させることにより、昼間受けた強いストレスから脳を守るストレスコーピング(ストレスマネージメント)の役割を果しているという仮説からすれば、十分な歯ぎしりができないので、ストレスの発散ができていないのではないかとも考えられる可能性はないのでしょうか? 加藤隆史准教授は「「歯科医師の、歯科医師による、歯科医師のためのブラキシズム」という概念から脱却し、さまざまな要因を統合的に考え、患者さんに見合った解決法を見出す必要性」(第3回 松歯会報より引用)を述べられ、明確なエビデンスがないままに臨床を行なうことの弊害を戒められた思いがします。 一方、第4回の山下 秀一郎教授によれば、顎関節症患者さんの40%近くがブラキシズムと関係があるそうで、「Rughによれば、ブラキシズムによって作られた力が咬合状態の差によりどのように関節と筋の双方に分散されるかを考慮するべきで‥パラファンクションにより発揮された力が顎口腔系に伝達された際にどの程度為害性を有するかについては,患者個人の咬合状態に依存する部分が大きい」(第4回 松歯会報より引用)と書かれています。 つまり、ブラキシズムの害がでるかどうかは患者さんの咬み合わせにより決まるとされています。 ブラキシズムの害とはどのようなものでしょうか? 日常、診療室で観察される症状で、ブラキシズムとの関連が疑われるものとしては次のようなものがあります。 歯の著しい咬耗やエナメル質にできた小さな穴や破損、歯茎のエナメル質の半月状の破損(アブフラクション)、骨隆起(外骨症)、冠や詰め物(インレー)の脱落・破損、仮の冠の頻回の破損・脱落、知覚過敏症、歯槽骨の垂直性欠損、根分岐部病変、歯並びの乱れ、咬み合わせの高さの喪失(咬合高径の低下)、歯の動揺、歯並びの乱れ、咬筋の肥大、頬粘膜や舌側縁の圧痕、顎関節の退行性病変、顎関節雑音、咀嚼筋の痛み、起床時の筋緊張性頭痛、肩こり、顔面骨格や姿勢のゆがみ これらのすべてがブラキシズムにより、起こるとはかぎりませんが、その原因の一部にブラキシズムの関与が疑われます。 第5回の羽毛田先生によれば、ブラキシズムの原因について「ストレス,生活環境,性格,神経伝達物質,睡眠構造とそれに関連する自律神経,運動神経活動など多数の因子が関連しブラキシズムを惹起させることは一致した見解」とされ、ブラキシズムは単一の原因で起こるのではなく、多因子性の疾患であると述べられています。 またブラキシズムを起しやすい人として次のような人を挙げられています。 ○覚醒時ブラキシズムを起しやすい人:ストレスや不安・緊張,仕事への集中,片噛みなどの口腔習癖といった心理,生活,習慣習癖因子を持つ人。 ○睡眠時ブラキシズムを起しやすい人:ブラキシズムは個体の持つ異常習癖と考えられますが,心理社会的因子や性格などが一次性ブラキシズムの増悪要因と考えられています. 一次性要因 ① ストレスを感じやすい人,うまく調節できない人 ② タイプA型行動パターンという競争的,攻撃的性格傾向を持つ人 二次性要因 ① 抗うつ薬の選択的セロトニン再取り込み阻害薬などの薬物やアルコール、喫煙 ② 閉塞型睡眠時無呼吸症候群(OSAS)や顎関節症 ③ その他,遺伝,心理的不安,依存性薬物,睡眠障害,神経疾患など (第5回 松歯会報より一部改変して引用) 第6回の築山 能大准教授によれば、睡眠時ブラキシズム診断基準は次のとおりです。 ○ 睡眠時ブラキシズムの臨床的な診断基準(Romprèら,2007) 第三者により、過去6か月間に、1週間に3日以上の頻度で睡眠時にグラインディング雑音があることが指摘されている。 および、以下の3つのうち1つ以上を満たすこと: 1)歯の咬耗を確認できる。 2)咬筋の肥大が確認できる。 3)起床時に咀嚼筋の疲労や疼痛がある。 (第6回 松歯会報より一部改変して引用) ブラキシズムの治療法についてですが、第7回の馬場一美教授によれば、「現在、ブラキシズムを確実にまた安全にストップする方法はありません。つまり,臨床的にはブラキシズムの為害作用から生体を護ることを主体とした対応とならざるをえません。」(第7回 松歯会報より引用) とのことで、スプリント(就寝中を中心に装着するマウスピース)を中心とした対症療法が主体となるようです。 山下教授も「ブラキシズムのマネージメントとしては,咬合調整,バイオフィードバック療法,ストレスマネージメント療法,薬物治療,スプリント治療などがあげられる。」が、どの治療法もブラキシズム自体の発生をコントロールする決め手にはならないとされています。(第8回) 第9回の古谷野 潔教授は、ブラキシズムを持つ患者さんへ冠やインレーなどの治療を行う際の注意点として、 1. しっかりとした負担能力を持つできるだけ多数の歯やインプラントで咬み合わせをつくること。 2. 複数の歯によるガイド(下顎を動かすときの上顎との接触関係)。 3. 噛む面を小さくするか咬頭傾斜をゆるくするなど、特定の歯に強い力が集中しない配慮。(咬頭傾斜:歯のするどさ。咬頭傾斜が大きな歯は頭が鋭利な歯であり、咬頭傾斜小さな歯は咬む面が平坦になっています。) 4. 仮の冠やブリッジによる咬み合わせの経過観察の結果を最終的な設計に生かす。 5. スプリント(ナイトガード)の使用。 等を指導されています。またブラキシズムへの対応として、 1. ブラキシズム自体の治療は、中枢性の原因であるので困難である。 2. スプリントや認知行動療法によりブラキシズムの回数を減らせる可能性がる。 3. ブラキシズムの強い力を分散するか、抵抗できる強固な支持を考え、ブラキシズムの害を防ぐ。 4. スプリント(ナイトガード)の使用。ただし1.~4.の対策を講じた上で使用すること。 を推奨されています。(第9回 松歯会報より一部改変して引用) 第10回の吉成伸夫教授は、ブラキシズムが歯周病を悪化させる原因になることについて解説され、歯周病にとってブラキシズムは咬合性外傷を起す主原因であると述べられています。 以上のように、通読すると現在のブラキシズムに対する考え方が簡潔につかめるすばらしい文献になっています。 今後も、大学研究者と地域歯科医師会が連携することにより、研究の成果が臨床に直結できるような態勢が継続できれば、地域医療の一層の充実につながるものと期待しています。 №48「ごまめの歯ぎしり」2008年3月26日(水)  「ごまめの歯ぎしり」という言葉がありますが、これはごまめ(カタクチイワシの稚魚)のような小さな魚が、どんなに悔しがって歯ぎしりしてもどうしようもないことを意味しています。 また「切歯扼腕(せっしやくわん)」という言葉もありますが、これは、前漢の武帝の時代に、司馬遷が編纂した歴史書である『史記』張儀列伝(ちょうぎれつでん)の「魏哀王に連衡策を説く」から出典しています。 「是故天下游談士、莫不日夜搤腕瞋目切歯、以言従之便、以説人主」(これ故に天下游談(ゆうだん)の士は、日夜腕を隘(やく)し目を瞋(いか)らし、歯を切して、以て従(しょう)の便を言い、以て人主に説かざるはなし。=天下を遊説して回る者たちは、大仰に腕をさすり、目をいからし、歯を噛みならして、合従(小国が大国に対抗するために連合すること)の有益性を君主に説いている。)のように、「怒りやくやしさから歯ぎしりをし、腕を強くつかむ」ことを表わしています。 この他に悔しさから「歯噛みをする」という表現もよく使われます。 このように昔から、歯ぎしりや強い噛みしめは攻撃的な情動表現として理解されてきました。 この歯ぎしりや強い噛みしめがどんなに患者さんの歯や咬み合わせ、歯槽骨、顎関節などに悪い影響を与えているのか、歯科医師にとってはそのダメージを防ぐことがいつも大きな課題になっています。 過剰なストレスは胃潰瘍や高血圧、虚血性心疾患、不整脈、糖尿病、難聴や喘息、様々の感染症、うつ病などの感情障害、PTSD(Post-traumatic stress disorder外傷後ストレス障害)、恐怖性障害、不安障害など、実に色々な病気の原因になったり、症状を修飾したりします。 そもそも日頃、私たちが多用している「ストレス」とはなんでしょうか? 有害なストレスが加わったとき、私達の心と身体にはひずみが生じ、生体は自動的にストレスに対応することにより、恒常性を保とうと努力します。しかしストレスが強すぎるか、ストレスに曝露される時間が長すぎる場合は、心身が疲れ、不安や怒り、不満、自己否定などの感情が鬱積し、様々の病気や障害を引き起こします。 このように人や動物が、外部から加えられる様々な刺激に外圧を感じ、それに反発して反応し、過剰な緊張を強いられている状態をストレスと言います。 1936年にカナダの生理学者、ハンス・セリエ(Hans Selye)博士は「ストレス学説」を発表し、外的刺激要因に対する生体の防御反応としてストレスを説明しました。 リストラと昇進、重い病気に苦しむ家族の介護、育児、愛する者の喪失体験、結婚、破綻した家族関係、子供の進学問題、離婚、失恋、自分自身の病気や怪我、耐え難い痛みや違和感、時間に追われるノルマ、夜勤や深夜勤、不規則な就寝時間、睡眠不足、クレーム処理と謝罪、差し迫る試験や重要なプレゼンテーション、身に余る重大な責任、周囲の過剰な期待と侮蔑・コンプレックス、優勢な野党が支配する国会での基調演説、マスコミのバッシング、苦手な上司や同僚との人間関係、警察による逮捕、告訴や服役、犯罪被害、言葉の通じない外国への転勤、流民、納得できない命令への服従、過去の行動や現在の自分自身に対する罪の意識、高所や寒冷、高温、騒音、地震などの災害、毒蛇や羆との遭遇など、世の中にストレスの種は尽きず、セリエはこれをストレッサー(stressor)と呼び、ストレッサーにより引き起こされる心身のひずみをストレス反応と命名しました。 ストレスは外部刺激を脳でストレスと認識して初めて成立しますから、同じ種類のストレッサーでも、ある人は過剰なストレスと感じても別の人には快い適度なストレスと感じることもあります。 例えば、発車後、わずか1.8秒で時速172kmに達する富士急ハイランドのジェットコースター「ドドンパ」の先頭車両最前列で、余裕の笑顔でバンザイできる人もいれば、乗りこんだだけで、このまま死んでしまうのではないかという恐怖に襲われ、真っ青になって震えている人もいます。 また、何千人の人が見つめる大会場で、普段とまったく変わらない様子で気楽にジョークを連発できる人もいれば、4~5人の職場での始業前の5分間トークさえ、一週間前から頭痛の種といった人もいらっしゃいます。 これはその人のそれまで獲得した経験、社会的環境、年齢や性別、遺伝的要因、家族関係、周囲の支援、性格などにより、脳のストレッサーに対する解釈(認知)の内容が変わってくるから起こる違いです。 試験勉強をしっかりと行い、自信に満ち溢れている場合は、期末試験は恐くありませんが、あまり準備がしてなくて一夜漬けの場合は、必要以上に焦りを感じ、覚えている筈の簡単な単語や公式も出てきません。 ハンス・セリエ博士は、このようなストレス反応を汎適応症候群と呼び、3段階に分けて考えました。 第一段階(警告期): 人にストレッサーが加えられたとき私達の脳がそれをストレスとして認識します。 大脳皮質前頭連合野には、過去の情動体験、ある行動や経験を行なった際に、身体が起した内蔵感覚、つまりジェットコースターに乗ってパニックに陥った時の不快な内臓記憶が蓄えられているのではないかという仮説があります。 情動は扁桃体などの大脳辺縁系や視床下部で生まれますが、前頭連合野で加工され、制御されて感情が生まれているのでないかと考えられています。 前頭連合野には、視床、側頭連合野、中脳腹側被蓋野、扁桃体、臭覚系など、脳の様々の部分からのからすべての情報が集まり価値判断が行なわれた後に、扁桃体などへ結果を出力します。 前頭連合野が入力された情報を解析し、過去の情動記憶と照らし合わせて、不快な情動記憶と結びついていると判断すると、脳はストレスを感じます。 前頭連合野が感じたストレスは、扁桃体に伝えられ、扁桃体は視床下部へ出力します。視床下部旁脳室核(室旁核)からはCRH(コルチコトロピン放出ホルモン)が放出され、脳下垂体前葉からのACTH(副腎皮質刺激ホルモン)の分泌が増加します。 その結果、副腎から糖質コルチコイド(コルチゾールなどのステロイドホルモン)が分泌されます。糖質コルチコイドはストレスに抵抗するホルモンであり、代謝を促進させ血糖値を上昇させます。また交感神経も活性化し、副腎髄質からやる気の出るホルモンであるアドレナリンや怒りをかきたてるノルアドレナリンが分泌されます。 第二段階(抵抗期): 警告期に準備された態勢で、ストレッサーである細菌やウイルスを追い出し、心拍数は増加し、血圧は上昇し、骨格筋の血流量は増し、血糖値が上昇し、気管支は拡張して、敵と闘うか逃げだす準備が整います。 一方、これらの戦闘・逃避態勢に入ると同時に思考力は低下してしまうために、私たちは、強いストレス下に置かれると、怒りっぽくなり、後先のことを考えずに思わず周囲に当り散らしたりしやすくなります。 このストレスに対する私達の抵抗が成功すると、ストレッサーは排除され、心身は正常な状態に戻ることができます。 第三段階(疲弊期): しかしストレッサーを必ずしも取り除けるわけではないのが、世の常で、職場に行けば相変わらず嫌な上司はいるし、山のようなノルマが待ち構えています。ストレスとの戦いが長期化するにつれて、ストレスホルモンを能力一杯に産生していた副腎は肥大して疲れ果て、やがて機能しなくなってしまいます。 その結果、ストレスが長期化すると、免疫力が低下し、感染症にかかりやすくなり、睡眠障害や緊張性の頭痛がおきやすくなります。 またコルチゾールは記憶に関係の深い海馬を萎縮させることが知られ、集中力の低下と、学習能力の低下が起こります。 この結果、うつ病や狭心症、胃潰瘍など様々な病気にかかりやすくなり、まさに「病は気から」の状態になります。 この他、ストレスによる一般的な心理的反応として、無断欠勤や失踪、アルコール中毒、薬物中毒、自殺などの逃避行動か、八つ当たりや暴力などの攻撃行動が起きやすくなります。 ストレスに際して、身体の反応と心の反応の両者が起きることを理解することが重要であり、私たちは通常、疲れや不安など、心の反応は気がつきやすいのですが、本当に取り返しのつかない状況に追い込まれるまで身体のストレス反応には気がつきにくいところに、ハイパーストレスの恐さがあります。 実際、特に現代という高度情報社会は、生きていくこと自体が過剰なストレスの連続です。 神奈川歯科大学 矯正学講座 佐藤貞夫先生によれば、系統発生学的には、咀嚼器官はもともと、情動を表現する器官であり、 咀嚼のための器官ではなかったそうです。 他の骨格筋が中胚葉由来で、脳脊髄神経の支配を受けているのに対し、咀嚼筋を含める咀嚼器官は内胚葉由来の器官で、胃や肺と同じ内臓に区分されています。つまり咀嚼器官は大脳辺縁系(やる気を出す帯状回、記憶と関係が深い海馬や情動を産む扁桃体、脳弓、中隔核など)と密接に結びついた情動表現器官であるとしています。 ネズミやネコなど、哺乳類はすべて歯ぎしりを行ないます。就寝中、深い睡眠(ノンレム睡眠:脳が休む睡眠)から浅い睡眠(レム睡眠:身体を休ませる睡眠)に向かい、睡眠深度が浅くなっていく過程で、強い歯ぎしりを起し、日中は何かに夢中になっているときなどに、噛みしめが起きているそうです。 この歯ぎしりのことをブラキシズム、噛みしめをクレンチングと呼び、これに歯をカチカチ咬み合わせるタッピングを加えてパラファンクションと呼んでいます。 パラファンクションはもともと強いストレスが脳に負荷をかけすぎて、様々の障害が出ることを防ぐために、強く歯ぎしりを行なうことにより攻撃衝動を発散させ、有害なストレス反応を回避するために行なわれているのではないかという説があります。 実際、ラットの尻尾に弱い電流を流したり、入っている檻を水に漬けたりして、強いストレスを与え続けると、ラットは次第に弱っていきますが、自由に噛み砕くことができる木片を与えるとストレスに対する抵抗力が高まることが分っています。 (ただし、日中の強い心理的なストレスが就寝中のブラキシズムを明らかに強くしているという明確なエビデンスを実証した研究結果は、まだ十分に明らかになっていません。) つまり歯ぎしり自体は心身を守る生理的に意義のある反応なのですが、それが強すぎると、様々な問題が起こります。 厚労省や財務省、経済財政諮問委員会などに苛められる度に、「切歯扼腕」して文句を言っても、所詮「ごまめの歯ぎしり」にすぎません。 悲惨な歯科医療の現実には目を背け、目の前の患者さんの治療に気持ちを集中するときにだけ、歯科医師としての心の安らぎを感じることができる、今日この頃です。 だいぶ長くなってしまいましたので、歯ぎしりにより起こる弊害とその対策については次稿に回したいと思います。 参考文献: 1. 「顎顔面のダイナミックスを考慮した 不正咬合治療へのアプローチ」 佐藤貞雄著 鈴木祥井監修 東京臨床出版 2. 「顎関節機能を考慮した不正咬合治療」佐藤貞雄 秋本 進 不島健持 石井 穣 著 東京臨床出版 3. 「機能咬合のリコンストラクション」著者)Diether Reusch/Paul-Gerd Lenze/Herbert Fischer/協力)Siegfried Kulmer/監修者)佐藤貞雄/監訳者)岸本雅吉クインテッセンス株式会社 4. 佐藤貞雄,青木聡,他:やさしい咬合生物学シークエンシャル咬合の理論と実際.The Quintessence,22(5)-23(4):2003-2004. №47「良い義歯で元気に長生きしたい」2008年3月21日(金)  今では歯を失った場合の第一選択肢はインプラントになっていますが、インプラントをしてはいけない場合、できない場合があります。 ○ インプラントをしてはならない場合 1. 顎骨の成長が終わっていない場合 2. 妊娠しているか妊娠の可能性のある場合 3. 感染症の治療中であるか、免疫不全状態、あるいは抗がん剤の投与中である場合 4. 75歳から80歳以上の高齢者(場合により可能です。) 5. これから治療を行う可能性がある不正咬合や口蓋裂を持っている場合 6. Ⅰ型糖尿病 7. 顎骨への放射線治療の経験がある場合 8. ビスフォスフォネート製剤を投与されているか、投与経験がある場合 9. 腎透析をしている場合 10. 脳梗塞や肺梗塞の既往があり、今後も高い確率で手術後の梗塞が予想される場合 11. ある程度以上、認知機能が低下しているか精神遅滞がある場合 12. 今後の口腔衛生状態のコントロールが困難な場合 13. 中程度以上の顎関節症の症状が認められる場合 14. インプラントに非現実的なまでの過大な期待を抱いている場合(インプラント治療を行なっても、患者さんの審美的要求や補綴的要求を満たせない場合など) 15. 強い不安障害や恐怖症を持っている場合 16. 重症のパーソナリティー障害を持っているかミュンヒハウゼン症候群、整形手術依存症の疑いがある場合 17. コントロールされていないうつ病や統合失調症にかかっている場合 18. 慢性疲労症候群か繊維筋痛症、化学物質過敏症、重度の金属アレルギーの疑いがある場合 19. インプラント治療後の定期検診が受けられないか療養上の注意点を守れない場合 20. インプラントのリスクや欠点を正しく理解できず、納得していない場合 21. インプラント治療に必要な治療費の支払いに無理がある場合 22. 外科手術への強い不安を持っているか医師への信頼感を欠如している場合 23. 顎骨の量の不足や骨質、その他の解剖学的な条件、基礎疾患の問題などにより、術者の技量と経験内で治療の予後に不安のある場合(高次医療機関への紹介へ移行) 以上のように、インプラントをしたいが実際にはできない場合があり、そのようなときはブリッジか義歯(入れ歯)をつくることになります。 古代インドの仏教僧であった世親(バスバンドゥ)は『阿毘達磨倶舎論』(あびだつまくしゃろん)の中で、「人間五十年、下天一昼夜」と説き、地獄、餓鬼、畜生、修羅、人間、天上界の六道を輪廻する中、人間界の五十年は天上界の最下層である四大王衆天の一昼夜に過ぎないとしました。 桶狭間の戦の前に信長は「人間五十年、下天の内をくらぶれば夢幻の如くなり」と敦盛を舞ったと言われますが、青年のときには前途洋々に輝いて見えていた人生も、熟年を過ぎれば、その短さと儚さに思わず愕然としてしまいます。 紅顔の美少年もいつしか総入れ歯の必要な年齢に成り果てて、肉を噛めば痛い、ゴマを口に入れれば義歯の下に挟まり、大きく口を開ければ浮き上がり、唾液が出すぎたり、うまく出なかったり、食べ物の味が変わったり、頬の肉を噛んでしまったり、顔の形が変わったり、発音がうまくできなかったり、口が臭いと言われたり、若いつもりでいても無残に過ぎる時の経過に打ちのめされることが多くなります。 戦前の日本人の寿命は50歳にも達しておらず、明治時代の平均余命は女44歳、男42歳、平均余命が50歳を越えたのは昭和22年(1947年)でした。 現在、日本人の平均余命は女性85.49歳、男性78.53歳(平成17年簡易生命表)ですから、寿命の延びに身体の部品がついていかないのも仕方がないといった面があります。 厚生労働省の調査によりますと、70歳では28本の永久歯のうち15本失っていることになり、高齢者の大半が義歯のお世話になることになっています。 残っている歯の本数が少なくなるほど、噛む力を歯で支える比率が小さくなり、総義歯になればすべての噛む力を柔らかい粘膜で支えることになります。 何でも食べたいものが食べられるには20本以上の歯が必要と言われていますから、自分の歯を失わないように、若いときから定期的に歯科医院へ通って検査や専門的清掃や咬み合わせの調整を受けることが大切なことは言うまでもありません。 ただ身体が弱り、ある程度以上残っている歯の数が少なくなった場合、例えば残っている歯が4~6本になり、歯根のむし歯や歯周病の進行が認められる場合には、全身的な状態や、生活の自立度により、戦略的にその歯を抜歯してしまったほうがいい場合があります。 つまり、脳梗塞の後遺症や認知症の進行により、ADL(Activities of Daily Living:日常生活動作。自力で入浴、排泄、着替え、移動、家事などができる能力や活動性。コミュニケーションなど精神的能力も含める。)が著しく低下し、自力で歯科医院に通院し、歯磨きをすることができなくなってきたとき、リスクのある歯を抜歯して歯槽堤(義歯の土台となる顎骨)が失われないうちに良い義歯をつくっておくという選択をしなければなりません。 心ならずも寝たきりの状態になり、介護するマンパワーも十分でなければ、ハイリスクな残存歯が病巣感染の原因になる場合があり、また周囲の顎骨の著しい吸収を招くために、安定した良く噛める義歯をつくることが困難になる可能性があります。 このような場合、戦略的に問題を孕む少数残存歯を抜歯するか、残根に蓋(根面板)を被せ、その上に総義歯を乗せるか、あるいは保険外になりますが、強磁性体の蓋をかぶせてマグネットの入れ歯を乗せます。その選択は治療費と患者さんの総合的な状況により相談して選びます。残根上義歯の場合、義歯が安定しやすくなる利点がありますが、残根部が不衛生になりやすい欠点も持っています。 入れ歯を使っている人の大半は「痛い」「合わない」「ゆるい」「噛めない」などなんらかの問題点をその義歯に感じています。 なかにはおいしく食べることをあきらめて、義歯を外してしまっている人も多くいらっしゃいます。 そのような場合、よく噛めないことにより、胃腸への負担が重くなり、やわらかい物しか食べられなくなり、次第に消化器系の能力が衰えていきます。 よく噛めなくなると、脳への刺激が少なくなるために、認知機能が低下し、アルツハイマー病にかかりやすくなるという研究結果があります。よく噛めない場合、記憶や学習に重要な役割を果している大脳辺縁系(だいのうへんえんけい、リンビック システム limbic system)の海馬(かいば、ヒポキャンパス、hippocampus)の錐体神経細胞が減少してしまいます。 歯は歯根膜という薄いクッッションを介在して骨の中に植わっているわけですが、食べ物をお口に入れて自分の歯で強く噛んだ場合、歯は約30ミクロン沈下します。このとき歯根膜中の血管はポンピング作用で血液を送り出します。 また噛む度に、頬骨突起(頬骨、きょうこつとっき、ザイゴウマティック プロセス、zygomatic process)の内側に広がる翼突筋静脈叢(よくとつきんじょうみゃくそう、プレクサス テリゴイデウス、plexus pterygoideus)が多くの血液を連絡する頭頚部の静脈系から還流させています。頭頚部の噛むための器官全体がいわゆる「咀嚼ポンプ」として血液やリンパ液の循環を促しています。 特別なフィジカルトレーニングを積んでいないふつうの成人の場合、心臓が1回の収縮で送り出す血液の量(1回拍出量)はおよそ70mlと言われます。 一説によれば、一回噛みしめれば脳の血液循環系におよそ3.5mlの血液が送り込まれ、脳の血液循環量は30%増えるそうです。歯根膜と翼突筋静脈叢が通常成人の1回拍出量の1/20にあたる量の血液を送り出しているとすると、まさに「咀嚼ポンプ」の名にふさわしいものと思われます。脳内の血液循環量が多くなれば、それだけ脳細胞に充分な酸素と栄養を与えることができ、脳の新陳代謝が高まることで脳の高次機能も向上します。 歯を失っても、よく噛める義歯を入れて、噛む機能を保つことにより、脳に刺激と栄養を与え、認知機能の低下を食い止めることが老化を遅らせる一つの有力な手段となります。 また寝たきりの状態になるきっかけとして、転倒による骨折などがありますが、咬み合わせを失うことにより、姿勢制御機能に障害が起き、転倒しやすくなることが原因の一部になっていると言われていますから、ここにも良く噛める義歯をつくるメリットがあります。 保険内でつくる総入れ歯の材料はプラスティック(レジン床)です。この他に金属床と呼ばれる一部にコバルトクロム合金やチタン合金、白金加金(金とプラチナの合金)を用いた義歯があります。 レジン床義歯には修理しやすいという利点はありますが、強度が低いために割れやすく、その分、厚みと幅が必要になり異物感が大きくなるという欠点を持っています。金属床は割れにくく、義歯がレジン床義歯にくらべより剛性が大きいために、噛んだときの歪みが少なく、熱を粘膜に伝えやすいという利点があります。ただ修理がしにくく、治療費がある程度高額になるのが欠点です。 義歯に植えてある人工の歯も、プラスティックの歯、金属の突起で噛みやすくした歯(ブレードティース)、陶器の歯など様々あり、値段と機能と耐久性が異なります。一般に柔らかいプラスティックの歯より、ブレードティースや陶器の歯の方が切削能力が優れていますがカチカチ音が出やすいなどの特性もあります。 義歯の作製は、顎の骨が吸収して平らになればなるほど、むつかしくなり、若いときにあまり合っていない入れ歯を入れて長年がまんして使っていた人ほど難症例になります。 むつかしい義歯ほど、製作には時間と手間がかかり、ふつう一回目の義歯より二回目、二回目より三回目の義歯のほうが治療が困難な入れ歯になります。 顎堤(顎の土手)が残っているかどうかも重要ですが、それと同時に、下顎の位置を一定の位置で安定して咬む機能の低下もより深刻な問題になります。 生理的に自然で効率的に噛める下顎の位置を決めることが入れ歯の作製ではきわめて重要なのですが、年齢と共に、また歯を失うとともに、下顎の位置は病的なズレを起していきます。 また加齢による大脳基底核の老化(錐体外路系の老化。延髄の錐体路系以外の運動神経遠心路。)やパーキンソン病の治療薬(レボドパlevodopa L-dopa)、抗精神薬の副作用により、錐体外路系の運動障害が起こり、オーラル ディスキネジア(olal dyskinesia)と呼ばれる不随意運動が起こる場合も、総義歯の製作が困難になります。 オーラル ディスキネジアの患者さんでは、つねに舌を突き出したり、口をもぐもぐさせたりする無意識の運動を止めることができなくなります。そのため、正確な下顎の位置を計測することが非常にむつかしくなります。 あと高血圧や狭心症の治療に用いられるカルシウム拮抗剤の一種、ニフェジピン(アダラート)使用中に起こりやすい歯肉増殖症も義歯の型(印象)を採得するときの障害になることがあります。 この他に降圧剤や精神安定剤、入眠剤など抗コリン作動性薬(副交感神経終末のムスカリン様受容体を遮断する薬物)、かゆみ止めなどの抗ヒスタミン薬、三環系抗うつ薬などの副作用や加齢による唾液分泌量の低下(口が渇くこと)なども義歯製作が困難になる原因です。 もっともむつかしいケースは認知機能の障害や低下が進んだ患者さんの義歯製作で、なかなか患者さんが使える義歯を製作することができなくなりますし、例えつくっても十分に使いこなしたり、清掃管理をしたりすることができません。 よく患者さんに夜義歯を外したほうがよいかどうか聞かれますが、原則的には外して洗浄剤の中に浸漬しておきます。義歯は食事をしたら、その都度外して専用の義歯ブラシで義歯清掃用ペーストをつけて磨きます。普通の研磨剤入りの歯磨剤で粘膜に接している部分を磨くと、次第に義歯が損耗し合わなくなります。 そして夜は抗真菌剤入りの消毒・清掃剤につけて、義歯がカビや細菌で汚染されることを防ぎます。これは義歯を不潔にすると嚥下性肺炎の原因になるからです。 ただし、小下顎症などで、口腔容積が小さく舌が落ち込むために、気道の閉塞を起しやすい方では就寝中も義歯を装着していたほうが安全です。かみ合う相手の歯がないために、反対の顎(土手、顎堤)粘膜を傷つける恐れのある方も就寝中に義歯をつけたままにし、その替わり、意識のある日中に義歯を外して粘膜を休めます。 総義歯の場合、お口の清掃は粘膜部分をスポンジブラシか柔らかい歯ブラシ、あるいは清潔な手指にオーラルバランスなどの潤滑剤をつけて行い、軽くマッサージします。舌の舌苔も優しく傷つけないように注意しながら取り除き、お口の中の清潔な環境を保つように留意してください。最後にうがい薬などですすぎます。 歯科医院で良い入れ歯をつくり、よく噛めるように調整し、義歯もお口も清潔にし、食べられるもののレパートリーを増やし、自立した老後を送ることができれば、長生きすることもけっして苦痛ではなくなります。 最後に治療費の問題ですが、保険診療は低額に抑えられていますから、上下のプラスティックの入れ歯が一万数千円くらいでつくることができます。しかし良い入れ歯の製作には大変な手間と時間が必要であり、特に患者さんの要求が高度になればなるほど、保険診療内で患者さんの要求を満たす義歯製作には困難が生じてきます。 大きな声で朗々と第九を歌いたい、プールで外れない義歯をつくってほしい、総義歯で尺八を吹きたい、明瞭な発音で英語の授業を行ないたいなど、患者さんの要求は年々高度になるばかりです。 自由診療の入れ歯の場合、患者さんの身体の状態や要求に合わせて、最適の材料と方法で入れ歯をつくることができますから、このような高度な要求に応えやすくなります。内容の違いは学校給食と街のレストランでの食事の違いくらいに考えて、目的や予算に合わせて自分に合った方法を選択されるのがよろしいと思われます。 №46「円安とブッシュとメタルフリー」2008年3月20日(木)  アッシリア、ヒッタイト、ペルシャ、バビロニア、ローマ、秦、漢、隋、唐、明、清、突厥、アステカ、インカ、モンゴル、元、ハプスブルク家、ロシア等々、どんな強大な帝国も光り輝く時には限りがあり、いつか歴史の表舞台から退場していきます。 周知のように、今、15年ぶりのドル安が進み、一部には1ドル80円台前半まで下落するのではないかと囁かれ、国内の輸出企業の先行きに無視できない懸念を与えています。 実態経済からは乖離した高度で複雑なマネーゲームを開発し、自らに都合のよいルールを構築し、世界経済を支配、混乱させてきた巨大な投資複合体がもたらす歪みが、サブプライム問題と言う信用不安を引き起こし、世界の人々の暮らしに深刻な影響を与えています。 地球上で最大の軍事力と経済力を誇り、二つの正規軍による全面戦争といくつかの局地的な紛争に同時に対応できる能力を持つアメリカ経済も、とうとう「終りの始まり」を迎えたのではという懸念に、多くの人たちが捉われています。 9.11を契機に、アルカイダとの連携を理由に始めたイラク戦争でしたが、その政治的な正当性は今では失われています。 アフガニスタンもイラクも、もたらされた物は混乱と暴力と恐怖と憎しみだけであり、弱い立場の人々が踏みにじられ続け、いまだに明るい安定した将来への展望が見えてきません。 後世の歴史家から見れば、ベクテルなどの軍産複合体やエクソン、モービル、ガルフ、テキサコなど、いわゆるセブンシスターズと呼ばれる国際石油資本の我欲のために自作された悲劇の戦争と記述されるかもしれません。 現在、ブッシュが引き起こした戦争のつけは、廻り廻って金価格の高騰という形で、私たち日本の歯科医療を圧迫しています。 日本では、厚労省は一年に二回、金の実勢価格を参照にして保険材料としての金価格を評価し、保険点数に反映させる仕組みになっています。しかし、市場の金価格の高騰は予想を超えたものであり、若干低めに設定される保険点数としての金価格と実際の購入価格との差は、零細な個人事業主が主体である歯科医院が負担する形となっています。 実際、平成20年3月18日現在、過去一ヶ月の金価格は1グラムが3,216円から3,476円で推移しており、保険内診療で大きなブリッジを製作した場合、赤字になる可能性があります。 本当は高級なお寿司屋さんのように、日々変わる原材料価格を反映した保険点数にすることができれば、この逆鞘現象は回避できるのでしょうが、現行の保健医療制度の中では無理な話です。 そこで、関係者に提案したいのは、この際、保険診療で行なう補綴の主体を、金属からオールセラミックスに切り替えたらどうかということです。 一見、破天荒な提案に思えるかもしれませんが、経済的な理由だけではなく、金属アレルギーの問題など医学的にもメタルよりも優れた特性が多く、貴金属の市場価格に影響されません。 最近、市民権を得つつあるジルコニアはフルマウスのブリッジにも対応できますから、あとはインレーやアンレーに使える信頼性の高い材料の目途さえたてば、これからの保険内診療こそメタルフリーでいくべきではないでしょうか? そのためには、国家政策として、現在のようなとてつもなく高額なオールセラミック供給体制ではなく、より安価ですぐれた材料とシステムを開発する必要があります。国内のすべての歯科理工学講座の存在意義はこのような問題を解決するためにあるのではないでしょうか? 広域医療圏の中に、中核となるマニシングセンターを設営し、保険診療で用いるジルコニアブロックは厚労省が供給する体制を組めば、十分採算ベースに乗せることができます。 もちろん保険外診療で行なわれる高度な審美性を追及する芸術品のような冠のレベルではなく、あらかじめ5種類くらいに設定されたカラーブロックからの削りだしで製作したモノカラーで十分であるとします。 いわば自由診療で製作するオールセラミッククラウンやブリッジはオーダーメイドの高級紳士服、保険診療で製作するものはユニクロのポロシャツのような信頼性は高いが実質本位のカジアル仕様に徹すれば、お互いに共存することが可能であり、関連業界の利益を侵すこともありません。 我々、歯科業界に国際資本と金やパラジウムなどのレアメタル市場で争う力はとうていないわけで、国民の健康と福祉と医療経済の安定化のために、ただの妄想としてではなく、ひとつの前向きな可能性として、関係する諸氏に保険診療のメタルフリー化をご検討いただきたいと願っています。 №45「恐怖の階層」(歯科恐怖症の克服 その4)2008年3月19日(水)  ・ 恐怖条件付け学習 ラットを小部屋に入れ、ブザーを鳴らすのと同時に電気ショックを与えるとラットの血圧は上昇し、身体をこわばらせる恐怖反応が起こります。これを繰り返すと、ラットはブザーの音を聞いただけで、血圧が上がり、おびえるようになります。 これは歯科医院へ行き、器具の触れ合う音や、独特の臭い、歯科医師の姿を見ただけで、縮み上がり気分が悪くなり、どうしても歯科治療を受けられない歯科恐怖症の患者さんの場合と同じです。 では刷り込まれた強固な情動記憶を解除するためには、具体的にはどうしたらよいのでしょうか? ・ カウンセリング まずどんな歯科治療でも必ず必要なことですが、患者さんの主訴をできるだけ詳しく聞くことです。歯科医師の近くに接近できない患者さんの場合には、待合室でまず歯科衛生士が代わりに予備的な問診を行ないます。 このとき大切なのは、患者さんの本当の主訴がどこにあるのか?痛いところだけの緊急的な治療を望んでいるのか、全体的な治療を望んでいるのか?また患者さんが行なってほしいと考えている治療のイメージは何かという点にあります。 歯科医師や歯科衛生士がどんなに此処をこう治療すれば患者さんのためになるのにと思っても、患者さんがそう思わない限り治療してはいけません。 患者さんが必要性を感じない治療を行っても、決して喜ばれません。ただし、歯科医学の立場から患者さんの現在の状態と将来の見通しを説明し、説得する努力を惜しんではいけません。それでも理解されない場合は完全にあきらめたほうが無難です。 問診では、患者さんが歯科恐怖症の自覚をどの程度持っているか確かめます。どの程度の治療までできるのか?どうしてもできない治療は何なのか?過去に大学病院において静脈鎮静法下で治療を受けた経験があるのか?笑気吸入鎮静法を経験したことがあるのか?効果はあったのか? いつから歯科治療が恐くなったのか?恐くなった原因に思い当たるものがあるのか?そのエピソードは?両親も歯科治療が恐いのかも聞いておくと、遺伝的な要素が強いかどうかも推定できます。 検査の必要性を説明した後、レントゲン撮影や口腔内写真撮影など、各種検査を行なってもよいか許可をいただきます。許可がない場合は、けっして行なってはいけません。必要性について十分納得してから行なえばいいのです。 翌朝、歯科医院へ行かなければならないと想像しただけで、気分が悪くなって吐いてしまうような患者さんに、厚労省が指導するように、初診時にすべての検査を行い、治療計画を建てることなど無理なことです。複雑で個々に異なる人格と社会的環境に置かれている患者さんを、すべて同一のクリニカルパスで対処できると信じているとしたら、臨床を知らないとしか考えられません。 検査によって得られたデータを提示しながら、カウンセリングを行い、まず本人に正確なボディーイメージを持ってもらい、歯科恐怖症の病名になじんでもらいます。 歯科恐怖症の患者さんの治療を行うには、例え静脈鎮静法下で一時的に治療を行っても、毎回、来院するたびに歯石除去やブラッシング指導のような簡単な治療も必ず静脈鎮静法下で行なうということでは、本質的な問題は解決されません。 まず歯科恐怖症を克服していただき、通常の歯科治療が受けられるようにしなければ、十分な予防ができません。そのためには歯科恐怖症という病名を受け入れてもらう必要があります。もちろん軽微な恐怖感を持っているだけの患者さんにこのような病名をつけては逆効果になりますから、注意が必要です。 どんな病気も名前がついて初めて治療対象になります。恐怖にも「名前」をつけることにより闘い、克服すべき対象になるのです。余談ですが古代人は、「名前」そのものに言霊のような魔力があると考え、決して敵対者に本当の自分の名前を教えないようにした伝承がいくつか残っています。 ・恐怖階層表(不安階層表)の作成 恐怖に名前をつける 恐怖階層表は、行動療法(behavior therapy)の古典的な技法である系統的脱感作療法で用いられます。 フロイトなどの精神分析法は患者さんの内観により、患者さんの無意識の世界を探ることにより、過去の抑圧された体験や感情を意識下に展開させ、再体験させて、問題の解決を図ろうという考え方です。 これに対し行動療法は、人間の行動を刺激と反応の一連の反射行動が組み合わさったものと捉え、曝露法(エクスポージャ法)、脱感作療法、オペラント条件つけなどの様々のテクニックで患者さんの問題となる行動を変容しようと試みます。 さらに認知療法(cognitive Therapy)は人の認知機構を情報処理過程と捉え、外界からの刺激をどう脳が捉え、認知するかで身体反応や行動が決まるとし、問題は患者さん自身の認知のゆがみを治すことにより解決できると考えます。 現在では行動療法と認知療法は包括され、認知行動療法として取り扱われることが多くなっています。 さて恐怖階層表の目的ですが、患者さんの感じている歯科治療に対する恐怖を主観的に程度の軽いものから重いものまで順番に並べて、程度の軽いものから克服していくことにあります。 デカルトは「困難は分割せよ」と言いましたが、恐怖階層表を作成することにより、患者さんは自分の恐怖の原因に客観的に向き合うことが可能になります。 これに筋肉の緊張と弛緩を利用したリラクゼーション法(ジェイコブソンの筋弛緩法※1や自律機能訓練法※2(じりつくんれんほう、autogenic training))を習得していただき、自宅で恐怖階層表の自分ができない階層をリアルに想像しながらリラックスしながら、その治療を行うことをシミュレーションしていただき、徐々に過去のトラウマからの脱却を目指します。 その日の治療の意義をしっかりと納得させ、内容をひとつひとつ細かく説明し、痛みが避けられない場合は、「4~5グラムの痛み」と正直に予告して、約束した内容以外は絶対に行なわないことも大切です。治療手順を鏡で見せながら行うのも、有効ですが、切開や注射は見せてはいけません。 なるべく関係ない話題、例えば音楽の好きな人なら好きなアーチストの話題を振るなどし、話題の見つからない場合は食べ物か天気の話をします。 人にもよりますが、なるべくワイドショー的な話題で患者さんを笑わせることができれば成功率は高くなります。 メンタルクリニックにお願いして、セルシンやメイラックスなどの抗不安薬を使用することもありますが、クルマの運転の制限などがあるのが欠点になります。 恐怖階層表(不安階層表)の一例 参照図1  図はある患者さんに使用した恐怖階層表の例を掲載の都合から簡略化したものですが、実際にはできるだけ項目を分割して多く設定したほうが、患者さんの達成感と自信回復につながるので効果が表れやすくなります。 ここで表の主観的な恐怖の評価は、SUD(Subjective Unit of Distress:主観的苦痛の程度: 0点全く大丈夫~10点非常に辛い)と呼ばれるもので、数字の大きさは患者さんに決めてもらいます。SUDの設定が大変時間がかかるプロセスになりますので、予め行動療法のトレーニングを積んだ歯科衛生士さんが行なうのがふつうです。 歯科恐怖症の治療はあせっては成功しません。必ず歯科恐怖症の自覚があり、困っている患者さんだけに行なうこと、基本的な行動療法の手順を応用すること、とりあえずその患者さんの治療に際しては、歯科医院の経営問題には目を瞑り、あくまでも社会奉仕であると覚悟すること、この3点を守れば成功する確率が高まります。 ※ 1 ジェイコブソンの筋弛緩法:顎や肩、腕や足に力を入れ、緊張を作り、その後、息を吐きながら、脱力して、開放された状態を体感し緊張をときほぐす方法です。 ※ 2 自律機能訓練法:背景公式と第1公式~第6公式の合計7つの公式に従い、心身のリラックスした状態を得るトレーニング。通常は第二公式の温感訓練まで行なえば、リラクゼーションできるようになります。筋弛緩法より習得がむつかしいのが欠点です。 参考文献: 1. 脳科学の進歩 分子から心まで 田中啓治・岡本仁 著 財団法人 放送教育振興会 2. 記憶と情動の脳科学 ジェームズ・L・マッガウ著 大石高生・久保田競 監訳 講談社ブルーバックス 3. エモーショナル・ブレイン 情動の脳科学 ジョセフ・ルドュー著 松本元・川村光毅ほか訳 東京大学出版会 4. 自律訓練法 A.ミアース著 池見酉次郎/鶴見孝子 訳 創元者 5. 子供のトラウマ 西澤哲 著 講談社現代新書 №44「恐怖の学習」(歯科恐怖症の克服 その3) 2008年3月18日(火)  №44 恐怖の学習(歯科恐怖症治療その3) 「忘れてしまいたいことが、今の私には多すぎる‥」と歌ったのは確か円広志さんでしたが、たいていの多くの人はもっと記憶力を高めたいと考えています。 記憶力を高めるとされている薬がいくつか知られていますし、実際に市販もされています。でもすべての記憶を覚えていることが、必ずしも幸せであるとは限りません。 世の中には記憶術者(ニーモシストmnemonist)と呼ばれる絶対的な記憶能力を持つ人々が存在します。彼らは共感覚(Synesthesiaシネステージア)という特殊な知覚様式を持ち、例えば一連の無意味な数字を見ても、色や味や重さを持った一種の情景を同時に感じると言われています。記憶術者の心の中には、人生で出会ったすべての雑多な情報が、多彩なイメージをもって無限に格納されていきます。 彼らは音や光の一次的な感覚情報を受け取ると、同時に自動的に二次的な他の感覚が呼び起こされ、その融合した感覚情報を記憶するのです。 ドの音を聞けば、赤い色と暖かな血液のイメージ、酸っぱいイチゴの味を同時に感じるわけです。 でもすばらしい記憶能力を持つ彼らの人生は概ね、失敗の連続で、意外と不遇なままに終わることが多いと言われています。これは記憶には残しておくべき記憶(メモラビリアmemorabilia)と意味のない廃棄すべき記憶、あるいは有害な末梢したほうが幸せな記憶があり、記憶術者はこれらのすべてを区別することなく、全部溜め込んでしまうからだと言われています。 ある意味で、私たちのパーソナリティーは記憶の集積であるとも言え、新しい発想も、想像力も、行動の癖もすべて過去の記憶の上に成り立っています。 記憶術者が不幸な人生を送りがちなのは、「生きている記憶であふれかえる世界と、ただ一時的な客として存在しているだけの現実の世界と、どちらが本人にとってより現実的であるか難しい」(「記憶と情動の脳科学」より引用)からであるとされています。 歯科恐怖症も、その原因になった体験により学習された恐怖反応を忘却できれば問題は解決されるわけですが、なかなか簡単にはいきません。 私たちは、ショッキングな出来事は忘れることができないという性質を持っています。一般に長期的な記憶は繰り返しの学習により強化することができますが、雪渓で滑落した経験や、沈没する客船から命からがら助かった経験などは決して忘れることはできません。 多くの年配のアメリカ人はケネディ大統領が暗殺されたとき、自分が何をしていたか覚えているとされていますし、また今の多くのアメリカ人も9.11に自分が何をして、何を感じたか正確に覚えていると言われています。 通常の記憶とは異なり、強度の恐れや不安を伴う感覚情報が扁桃体に入り、情動が掻きたてられると、副腎から分泌されたアドレナリンやコルチゾールなどのストレスホルモンが扁桃体から神経伝達物質のノルアドレナリンを放出させ、このノルアドレナリンが脳の他の部分に作用し、記憶を固定化するとされています。 弱いストレスの場合、副腎皮質からコルチゾールだけが分泌され、強いストレスの場合は副腎髄質からさらにアドレナリンが分泌されます。両者のストレスホルモンは扁桃体でのノルアドレナリン分泌を盛んにし、嫌な記憶を固定化します。 歯科治療で不安や疼痛、呼吸困難、器械の作動音、金属の接触、白衣、薬品臭、拘束感などを含む強い恐怖をたった一度でも体験すると、それらは生涯忘れがたいショッキングな記憶として、脳に深く刻み込まれて消えることはないのです。 情動的な瞬間を記憶する能力は生まれつきの扁桃体の大きさに左右されると言われ、扁桃体が大きければ大きいほど、記憶の固定化が確実に起こるといわれます。 これは歯科恐怖症の両親の子供がやはり歯科治療を極度に恐がる、「恐怖の家系」についての臨床的な実感と一致しています。 阪神大震災や地下鉄サリン事件、池田小学校児童殺傷事件など、心に衝撃を受けるような情動体験をした人が、心的外傷後ストレス障害(PTSD)になる確率は10%~15%だと言われます。PTSDの症状は次のようなものです。 「苦しい出来事の記憶のフラッシュバックや悪夢が繰り返される。症状が持続的であることも際立った特徴の一つ。PTSD患者はトラウマ的な出来事を、まるで再び起きているかのように生々しい感情とともに繰り返し追体験する。」(「記憶と情動の脳科学」より引用) PTSDの患者さんでは、トラウマ体験を思い出すとストレスホルモンが放出されて、益々記憶が固定化されていきます。このためPTSDの予防治療には、ストレス体験の直後にストレスホルモンの作用を抑制するために、β遮断薬と呼ばれる薬物が使われる場合があります。しかし一度成立してしまったPTSDを治療する決定的な方法はまだ発見されていません。 私たちの心は困難に打ち勝ち、不屈の闘志で目的を果す働きもしますが、一方、歯科恐怖症やPTSDのようにガラス細工のように脆い一面も持っていることに注意する必要があります。 参考文献: 1. 脳科学の進歩 分子から心まで 田中啓治・岡本仁 著 財団法人 放送教育振興会 2. 記憶と情動の脳科学 ジェームズ・L・マッガウ著 大石高生・久保田競 監訳 講談社ブルーバックス 3. エモーショナル・ブレイン 情動の脳科学 ジョセフ・ルドュー著 松本元・川村光毅ほか訳 東京大学出版会 №43「恐怖の構造」(歯科恐怖症の克服 その2) 2008年3月17日(月)  恐怖の構造 なぜ私たちは蛇や蜘蛛に突然、顔に飛び掛られると瞬時に恐怖感に身を竦めるのでしょうか?またなぜ歯科恐怖症の患者さんは歯科治療に対する強い恐怖感に捉われたまま、合理的な行動がとれないのでしょうか? 恐怖には、生まれつき遺伝子の中に組み込まれている恐怖と学習により獲得された恐怖があります。前者は、高い所から落下する恐怖、大きな音や振動に対する恐怖などが該当し、後者は、広場恐怖、対人恐怖、特定のもの(蜘蛛、蛇、水、閉所、暗所、尖った先端、細菌、血液、医師、歯科治療など)に対する恐怖です。 理性では分っていても、特定の事物に対し、強い不安や恐怖の情動反応(Emotional reaction)を起こし、社会的、個人的な不利益を招く神経症を恐怖症と呼びます。 高所恐怖症(アクロフォビアacrophobia) 音恐怖症(アコースティコフォビアacousticophobia ) 震顫(しんせん)恐怖症 身震いや振動恐怖症(トレモフォビアtremophobia) 蜘蛛恐怖症(アラクノフォビア arachnophobia) 蛇恐怖症(オフィディオフォビアophidiophobia) 閉所恐怖症(ステノフォビア stenophobia) 暗所恐怖症(スコトフォビアscotophobia) 先端恐怖症(ベロネフォビアbelonephobia) 細菌恐怖症(バクテリアフォビアbacillophobia) 血液恐怖症(ヘマトフォビアhematophobia) 通院・医師恐怖症(イアトロフォビアiatrophobia) 歯科恐怖症(デンタルフォビアdentalphobia またはデントフォビアdentophobia) 恐怖症の対象には限りがなく、人生で体験、接触するあらゆるものが恐怖の対象となります。 恐怖(fear)を感じるのは大脳皮質で感じるのですが、それははっと息を飲む感じ、胃の縮む感覚、思わず身がすくむ反応(フリージングfreezing)、心臓がどきどきする感じ、どっと吹き出る冷や汗、筋肉の緊張とこわばりの亢進、血圧の上昇、呼吸数の増加、反射的な逃避行動などの情動反応を、大脳皮質が自覚することにより、恐怖の感情(feeling)が生まれます。 すなわち例えば、急にチェンソーを振り回す暴漢に襲われたとき、まず大脳皮質が判断するより先に生理的な情動反応が起こり、次に自らの情動反応を大脳皮質が認識することにより二次的に恐怖感が生まれるという考え方があります。(James-Lange理論) ヒトでは両側の側頭葉の内側に扁桃体と呼ばれるアーモンド形をした一対の器官があり、情動の発生や記憶に重大な役割を担っています。 歯科恐怖症の人の半数くらいは、自分が歯科治療を恐くなった原因を思い出すことができます。 「小学生のときに、痛いのに無理やり歯を抜かれた」 「大きな音のする器械で削られて、とても恐かった」 「口の中が唾でいっぱいになり苦しかったが、治療をやめてくれなかった」 音や光や痛み、各種内臓感覚などの臭覚を除く聴覚情報や視覚情報や体性感覚は、いったん間脳の一部である視床と呼ばれる脳のゲートキーパーを果している器官に入り、その一部は大脳皮質視覚野や聴覚野などの体性感覚野に入力され、そこから頭頂葉や側頭葉に信号が送られて、その情報が何を意味しているのか解析されます。 (例:温度覚や痛覚は、脊髄後根から脊髄に入り、そこでシナプスを作って反対側の脊髄に移り、脊髄視床路と呼ばれる経路を上行して視床に入り、視床内でまたシナプスをつくります。内包という神経線維の束を通り、大脳皮質の頭頂葉に辿りつき、大脳を前後に分ける大きな溝である中心溝の縁にある中心後回、つまり体性感覚野で痛みとして認識されます。) 一方、視床から入った情報の一方は直接、扁桃体に送られます。扁桃体では入力された情報を一瞬のうちに自分にとって好ましいものか好ましくないものかを判断し、大脳皮質が情報を判断する前に、身を凍らせたり、心拍数が下がったり、冷や汗が出たりという即時的な恐怖反応(情動反応)を引き起こします。 大きな音や落下する感覚情報の場合、扁桃体には生まれつき恐怖情動を起すような仕組みがあり、歯科治療のような恐怖情報は学習により反応します。 扁桃体から出るいくつかの出力のうち、ひとつは中脳の水道周囲灰白室に連絡し、水道周囲灰白室が興奮すると、身をすくめるフリージング(freezing)と呼ばれる反応が起きます。 また扁桃体から脳下垂体(pituitary gland)のすぐ上にある視床下部(hypothalamus)外側部と呼ばれる細胞集団に出力が伝わります。視床下部外側部からは後脳の迷走神経核にある副交感神経節前神経細胞や、延髄の交感神経節前神経細胞に伝わり、自律神経系の活動を調節し、心臓や消化器系に影響を与えます。 つまり恐怖に一瞬心臓が止まり、胃が縮むような感覚を覚えるのは、副交感神経が興奮したためであり、続いて心臓がどきどきと脈を打ち、どっと冷や汗が出るのは交感神経が興奮するからです。 さらに、扁桃体から同じ視床下部の旁脳室核に情報が伝わる経路があり、こちらは内分泌系の情動反応を引き起こします。 旁脳室核から伸びた神経細胞の繊維である軸索は、脳下垂体後葉と呼ばれる部分に伸び、毛細血管の中にコルチコトロピン放出因子(corticotropin releasing factor:CRF)というホルモンを放出します。このコルチコトロピン放出因子は脳下垂体前葉に作用し、脳下垂体前葉から副腎皮質刺激ホルモン(adrenocorticotropic hormone ACTH)が分泌されます。 ヒトの副腎は、左右一対の腎臓の上にかぶさっている4~5グラムくらいの半月状の器官ですが、血流を介して副腎皮質刺激ホルモンが副腎に到達すると、ここからコルチゾールなどの糖質コルチコイドと呼ばれる副腎皮質ホルモンが分泌され、血中のアミノ酸、脂肪、グルコース濃度等を高めることによってストレスに抵抗しようとします。 以上のように、恐怖反応は扁桃体が外部情報を瞬間的に判断し、大脳が分析する前に起こってしまいます。頭では分っていても歯科治療が恐くて受けられない理由はここにあります。 参考文献: 1. 脳科学の進歩 分子から心まで 田中啓治・岡本仁 著 財団法人 放送教育振興会 2. 記憶と情動の脳科学 ジェームズ・L・マッガウ著 大石高生・久保田競 監訳 講談社ブルーバックス 3. エモーショナル・ブレイン 情動の脳科学 ジョセフ・ルドュー著 松本元・川村光毅ほか訳 東京大学出版会 №42「恐怖は人を縛る(歯科恐怖症の克服)」2003年3月13日(木)  京都御所を上下に挟むように、上京区上御霊前通烏丸東入上御霊堅町に上御靈神社(かみごりょうじんじゃ)が、中京区寺町通丸太町下ル下御霊前町に下御靈神社(しもごりょうじんじゃ)があります。 両社は政争にやぶれ朝廷に恨みを抱いて死んでいった人々の怨霊を鎮めるために創建されましたが、もともとは延暦4年(785年)に桓武天皇によって誅殺された、早良親王(さわらしんのう)の祟りを恐れて建立されたのが始まりです。 784年、桓武天皇は奈良の平城京から山城の国、乙訓(おとくに)郡長岡への遷都を決め、長岡京の造営が開始されましたが、785年、その総責任者であった中納言、藤原種継が何者かに矢を射掛けられ暗殺されるという事件が起きました。 信任厚かった藤原種継卿を失った桓武天皇の怒りはすさまじく、たちまちのうちに事件への関係を疑われた十数名が斬首され、他のものは配流されました。 桓武天皇の弟であった早良親王は藤原百川の陰謀により、廃嫡、配流されましたが、無実を訴えながら絶食し、淡路の国へ流される途上に餓死したと伝えられています。 その後、百川の讒言と激情に煽られて同じ母から生まれた弟を殺した桓武天皇は一時も安閑として過ごすことができなくなってしまいます。 宮中には様々の怪異や変事が現れ、親王や后の病や病死が続き、陰陽寮で卜定したところ早良親王の祟りと判明しました。 桓武天皇は、早良親王の怨霊を鎮めるために、上御靈神社、下御靈神社の他にも崇道神社、八島陵など様々の鎮魂の祭儀施設をつくり、幾度となく怨霊封じの儀式を執り行い、崇道天皇として死後の追称さえ行ないました。 しかしどんなに鎮魂の儀式を重ねても、決して桓武天皇の心は安らぐことはなく、早良皇子の怨霊は生涯彼を苦しめ続けたのです。日常生活の小さなほころびの悉くに、早良親王の祟りを見出し、恐怖に打ち震える日々を重ねたのでした。 さて歯科恐怖症(dental phobiasデンタルフォビア)は、理性では分っているのに、歯科治療への強い恐怖を克服できない病気です。 他人に口の中に指を突っ込まれたり、注射をされたり、器械でガリガリ削られることが大好きと言う方は、特殊な嗜癖を持つ人以外にはあまり見かけることはなく、大抵の人にとって、歯科治療はできれば避けて通りたい厄災に他なりません。 蛇やサソリや、高い崖を恐いと思う気持ちは、危険を避け、生存を図る上で欠かすことのできない大事な能力です。もし、剣の刃のような「ゴジラの背(北穂高岳東稜の有名なナイフリッジ)」の岩稜を鼻歌交じりにスキップして渡り、森の中に生えているあらゆる種類の山野草や真菌類を何でも口に放り込んでいたら、間違いなくその人は子孫を残すことができません。 今、人類が生き残っているのは、皆、ある程度の「臆病者」の子孫であるからです。 しかし、恐怖感から歯科治療を先延ばしにしていれば、だんだんむし歯や歯周病や歯並びの変形は進み、痛みに耐えかねて歯科医院を訪れた日には、益々大変な治療と長い治療期間、高額な治療費が待ち構えていることになります。 不安と恐怖の違いですが、『精神医学の領域では、不安とは漠然とした未分化な恐れの感情を指し、はっきりとした恐れの対象がある恐怖とは区別される』(『こころの臨床』vol25№3頁8長井友子/駒木野病院精神科より引用)」となっていて、合理的な理由があって起こる不安を現実不安と呼び、合理的な理由がなく、仕事や生活に支障をきたすような過度な不安が繰り返し見られるか、持続する不安を病的不安と呼んでいます。(引用:同上) 生きていくためには現実不安を掻き立てる対象を克服しなければならない場面が往々にしてやってきます。 目の前のリアルな脅威に対して、不安や恐怖を覚えるのは正常な反応ですが、その脅威が去ってもいつまでも強い不安を感じたり、日常生活の必要な行動がとれなかったり、強迫行為のように不要な行動を繰り返す場合などが恐怖症と不安障害です。恐怖の対象が明確な場合を恐怖症と呼び、不明確な場合を不安障害と呼んでいます。 例えば、先に述べた桓武天皇は、早良親王の怨霊にたいする恐怖症を持っていると言い換えることができます。 歯科治療も、他人に口の中に手を突っ込まれて、あれこれ操作されるわけですから、捕食者の間を何十万年も逃げ回ってきた歴史を持つ生物としては受け入れがたいのが当たり前です。 しかしむし歯や歯周病や歯の欠損を放置しつづければ、もっと悲惨な運命が待っているので嫌々ながら歯医者に行くことになるのです。 歯科医院に足を運ぶことのできる多くの歯科恐怖症患者は比較的軽症な部類で、本当に重症な歯科恐怖症患者さんは歯医者に行くくらいなら死を選びます。むし歯が原因で髄膜炎を起こしそうでも、尚歯医者に行くことを拒む人さえいます。 半数くらいの歯科恐怖症の患者さんは、恐怖を植えつけられた何らかの強烈な経験を話すことができます。残りの半数は心のどこかにその記憶を凍結してしまい込んでしまい、思い出すことができません。 小学校3年生~4年生のときに歯医者で怖い思いをしたという人が多いように感じられます。三つ子の魂百までとも言いますが、歯科恐怖症の場合は、学童期にその根があるような気がします。 この時期にあまりにも恐ろしい体験をしてしまうと、いざ決意して治療椅子に座っても、自分では制御できない強烈な情動反応に襲われることになります。また歯科恐怖症には明らかに家族性があり、怖がりの家系というものが観察されます。ご両親が歯科恐怖症だと、お子さんはほとんど例外なく歯科治療に対し過度に緊張します。環境に理由があるのか、怖がり遺伝子というものがあるのか定かではありません。 重症の歯科恐怖症の患者さんを経験すると、人の心は壊れやすく、一度壊れてしまったら、簡単には元の完全な状態には戻らないのではと感じます。治療によって自覚・他覚症状は改善しますが、一点の曇りもなく完全に自由で幸せであった過去の自分に戻ることはできないのです。それは深い傷が瘢痕を残して治癒するようなもので、心が壊れた前の自分と回復した自分とは別の存在になっているのです。 認知行動療法の考え方によれば、不安の大きさは待ち構えているかもしれないリスクと自己や他人から得られる助けを含めた対応能力のバランスにより決定されると言われています。(『こころの臨床』vol25№3頁295H藤澤大介/慶応義塾大学医学部精神神経科より引用) つまり予想される危険が大きいものと認識されていればいるほど、不安は大きくなり、こちら側の対応能力が高ければ高いほど不安は小さくなるわけです。 不安障害においては、リスクは客観的な現実のリスクより過大に評価され、自分や他者に期待できる対応能力は不当に低く評価されています。 歯科恐怖症とは実際の歯科治療における現実的なリスクに見合わない過大な恐怖感に圧倒されて、歯科治療の必要性を理性では理解しているにもかかわらず、正常な歯科受診ができないばかりか時には強い情動反応が起こり血圧低下や心因性ショックを起こすような病態を言います。 『ほとんどの恐怖症では、恐怖刺激にさらされると血圧や心拍数が増加し、過覚醒の状態になるが、血液・注射・外傷恐怖症の生理反応パターンは逆で、刺激にさらされた直後に心拍数や血圧の一時的な増加が認められるが、その後ベースラインより低い水準まで急速に低下する。 その結果として気を失ってしまうこともある。一部の患者では、血圧と心拍数の急激な低下の結果、心収縮不全を引き起こすこともある』 (以上『不安障害の臨床心理学』坂野雄二、丹野義彦、杉浦義典編集 東京大学出版を参照・引用) 具体的な歯科恐怖症の克服法については次稿でお話したいと思います。 苦労して歯科恐怖症自体を治療しても、保険診療で認められているわけではなく、歯科恐怖症の患者さんばかりが集まれば、その医院経営は益々苦しくなっていきます。 現代の歯科医療自体が財務省と言う名の早良親王の怨霊に祟られているとしか思えません。 №41「嘔吐反射」2003年3月12日(水)  「なんになさいますか。アントワーヌさん」 そのとき<吐き気>が私をとらえた。私は腰掛に崩折れるように腰を下ろした。 自分がもうどこにいるのかさえわからなかった。 周囲をいろんな色彩がゆるやかに渦を巻いて流れるのを眺めていた。吐きたくてたまらなかった。そうしてそれ以来<吐き気>は私から離れず、私をしっかり掴まえている。 (引用:「嘔吐」 ジャン・ポール・サルトル著 白井浩司訳 人文書院) 健康保険制度の中身は、基本的には深い臨床の経験がない人たちが財務省の意向に左右されながらつくられているので、実際の毎日の診療で患者さんが困っている内容が組み込まれていないことが間々あります。 現在の保険制度でほとんど考慮されていない分野として挙げられるものとしては、 1. 金属アレルギーに対する歯科診療 2. 重度の歯科恐怖症に対する歯科診療 3. 重度の嘔吐反射を持つ患者さんへの歯科診療 4. コントロールされていない統合失調症や自殺の恐れのあるうつ病の患者さんへの歯科診療 5. 認知症の患者さんへの歯科診療 6. 総義歯以外の金属床義歯 7. 審美歯科 8. 一般矯正治療 9. インプラントや再生医療などの高度先進医療 10.血圧測定や唾液分泌量検査、断層写真撮影などの基本的な各種医学検査 などがあります。 審美歯科やインプラントなどは、現在の日本の財政状況を考えれば、永久に保険に組み込まれることはないでしょうが、1~5は現実に困っている患者さんがいるにもかかわらず、保険診療で十分に考慮されているとは言いがたいのが現実です。 歯科恐怖症については、認知療法や行動療法などを行なえば、それなりに時間が解決してくれますが、困るのは強度の嘔吐反射です。 嘔吐反射自体は腐った食べ物などを飲み込んでしまったときに吐いてしまうように、もともとは生体の防御反応のひとつです。 延髄の一部に嘔吐中枢があり、ここが刺激されると吐き気が起こります。嘔吐中枢を興奮させる刺激としてはいくつかの種類が知られています。 1. 消化管や舌、咽頭後壁など末梢への刺激:消化管粘膜への有害物質の化学的刺激、がんや手術後の癒着などによる消化管の通過障害、腸閉塞(イレウス)、便秘、腹水、非ステロイド性消炎鎮痛剤、抗生物質、鉄剤などの消化管を刺激する薬物など 2. 前庭神経核への刺激:内耳迷路を刺激すると嘔吐中枢が興奮します。車酔いやメニエール病、中耳炎、迷路炎、聴神経腫瘍など。 3. 延髄にある化学受容体引金帯(chemoreceptor trigger. Zone :CTZ)への刺激:抗がん剤、麻薬、抗けいれん剤などの薬物、高カルシウム血症、低ナトリウム血症、腎不全、肝不全、感染症、放射線照射による細胞の壊れた成分など。 4. 大脳皮質への刺激:脳腫瘍や脳出血などによる脳圧の亢進、不快な臭いや味、音、睡眠不足、不安や恐怖などの心因性嘔吐、過去の嘔吐体験が特定の条件で思い出されて条件反射化したもの。 歯科診療で問題となるのは、このうち、 ① 舌の後方や咽頭、口蓋後方部への接触刺激 ② 歯科診療や歯科医師に対する不安、不信、緊張、恐怖感。 ③ タービンの音や薬品の臭いや味、器機の感触など、特定の条件下で想起される過去の嘔吐体験 ④ 体調:睡眠不足や疲労、他科での薬物投与など です。 ① に対しては、キシロカインスプレーなどの局所麻酔剤を適切に応用します。 ② に対しては、歯科恐怖症の治療手順(別稿で詳述予定)に準じて、徐々に不信、不安感をコントロールします。 ③ に対しては、やさしい言葉と態度で接するとともに、嘔吐反射のメカニズムについて説明し、例え嘔吐反射を起しても診療側が受容する態度を明確に示し、ラポール形成にまず努めます。 笑気吸入鎮静法を使うことも一時的には有効ですが、保険診療では外科処置に対してのみ認められ、それ以外の治療に対しては応用することができません。静脈鎮静法もよい方法ですが、緊急事態に対する呼吸管理の設備と経験が十分でないかぎり行なえません。 他にジアゼパム(セルシン、ホリゾン、ダイアップ)、ブロマゼパム(レキソタン、セラミン)、ロラゼパム(ワイパックス)などの抗不安薬を術前投与する方法が考えられます。 ④ に対しては、前日に良質な睡眠を確保してもらい、体調を整える必要があります。また抗がん剤を投与されている患者さんでは休薬期に治療するように努め、ラジエーションを行っている患者さんでは放射線療法が終わってから、歯科治療を行うように医科側と連携して治療計画を立案するようにします。 このように強度の嘔吐反射を持つ患者さんに対する治療方針は一応存在しますが、個々の事例ごとに、画一的な対策では対処できないケースにしばしば遭遇することになります。 実際は、ミラーを唇の端に当てただけで、強い吐き気を訴える患者さんなど、とても普通の歯科治療が行なえない場合がしばしばあります。 これは経験的に言えることですが、嘔吐反射は、いつも三半規管に加速度ストレスが加わっている職業ドライバーに多く見られるために、通常の抗不安薬の投与とともに、30分から1時間前に、乗り物酔い止めの薬(抗ヒスタミン薬など)を服用していただくと有効な場合があります。ただし抗ヒスタミン剤は副作用として眠気が出ますので、一定の時間がたたないとクルマの運転をしてはいけません。 成書によれば、天突などへのツボ刺激が有効であるとされていますが、経験的にはツボ刺激だけで、嘔吐反射が抑制できるケースはそれほど多くありません。 『嘔吐』(おうと、La Nausée)の主人公、アントワーヌ・ロカンタンが経験する嘔吐反射は、サルトルの実存的不安を表わしています。 「私は、この無意味な嵩ばった存在に対する怒りで、息が詰まりそうになった。すべてこれらのものがどこからやってきたのか、また、いかにして無の代わりに世界が実存することになったのか、それを不審に思うことさえできなかった。それには意味がなかった、世界は到るところ、前にも後にも存在していた。世界<以前>にはなにもなかった。なにひとつなかった。それが実存しないことがあり得た瞬間はなかった。私をいらだたせたのはたしかにそのことである。」 (引用:「嘔吐」 ジャン・ポール・サルトル著 白井浩司訳 人文書院) №40「スーザンの歯痛」2003年3月10日(火)  オーソン・ウェルズが20代のときに作った名作「市民ケーン」で、主人公チャールズ・ケーンが後に2番目の妻となるスーザンと出会ったとき、彼女は歯痛に苦しんでいる最中でした。 ドラッグストアでむし歯の穴に詰める鎮痛剤を買い求め、アパートメントへ戻る途中に街角で泥だらけになっているケーンに同情し、彼に自分の部屋でお湯を使わせます。 むし歯の痛みが消えないスーザンを笑わせることで、その痛みを忘れさせ、ケーンとスーザンは急速に親しくなります。 たぶんケーンがスーザンと出会った1920年頃は、コカインが含まれたチンキか阿片チンキが使われていたのではないでしょうか? コカインは、コカの葉に含まれるアルカロイドであり、鎮痛効果と精神を高揚させる働きがあるために、古代ペルー人は頭蓋穿孔術を行なうときに患者?にコカの葉を噛ませたそうです。 でも鎮痛剤では歯痛を一時的に抑えることができても、その原因を取り除いたわけではないわけですから、すぐに痛みが再発してしまいます。 歯髄は神経と血管と結合組織から成っていますが、むし歯が進むと痛いのは歯の中の終末神経と呼ばれる細い神経が刺激されるからです。簡単に言ってその痛みは二種類に分かれ、むし歯がエナメル質に留まっている間は痛みを感じません。ただしむし歯が次第に深くなり、エナメル質の下にある象牙質に達すると「しみる」痛みが発現します。 象牙質はチューブ状の象牙細管が集まってできています。この象牙細管の中は組織液で満たされていますが、むし歯が象牙細管のチューブ構造を破壊し、象牙細管に外部の刺激が加わるようになると、その中身の組織液が寒熱や圧力など色々な外部刺激に反応してチューブの中を移動します。 象牙細管のチューブの中には歯の内側から象牙芽細胞と言う細胞が、突起を差し込んでいます。この象牙芽細胞の突起の周辺にからみついている終末神経が、象牙細管内の組織液の移動刺激により刺激され、「しみる」痛みが生まれていると考えられています。(動水力学説) ではさらにむし歯が深くなったときの「ズキズキする」痛みはどうして起こるのでしょうか? これは歯の中に詰まっている歯髄が炎症を起こしたときの痛みです。言い換えれば歯の神経が化膿したときの痛みです。 むし歯の穴を通して歯髄へ侵入した細菌の分泌する菌体外毒素や、細菌を攻撃するために集まった白血球の放出する消化酵素により、歯髄の組織は破壊されます。 歯髄腔内には様々の痛みを起す物質(炎症物質)が満ち、主にC繊維と呼ばれる細い無髄神経(神経を取り囲む鞘のない神経)を刺激します。 また歯髄の毛細血管は循環不全を起し、根尖孔(apical foramen)というわずか250ミクロンくらいの小さな出口しか持たない閉鎖空間(歯髄腔)である歯の内部はたちまち圧力が高まります。この圧力の機械的刺激が歯髄の中に含まれる有髄神経と呼ばれる太い神経を刺激し、痛み刺激を中枢へ送ります。 おそらくスーザンが感じていた歯痛は、自由神経終末を刺激する「しみる」痛みのやや重いものだったのではないでしょうか?もし歯髄炎の痛みだったとしたら、ケーンが影絵遊びでスーザンを笑わせたくらいでは、彼女の歯痛は解消しなかった筈ですから。 笑いが痛みを抑制する仕組みについては「痛みの下降抑制系」という大変に興味深い仕組みがありますが、稿が長くなってきたので、機会を改めて述べさせていただきます。 痛みは情動としての痛みと感覚としての痛みが組み合わさって成り立っています。恐怖感を持っていれば、痛みは強くなりますし、担当医を信頼してすべてを安心して任せることができれば痛みは軽く感じられます。 どんな優れた医療者もすべての病気を治すことはできませんが、すべての患者さんを癒すことはできるという先人の言葉の意味をもう一度考え直してみたい今日この頃です。 №39 「インプラント!インプラント!インプラント!」2003年3月7日(土)  インプラントの最大の利点は、歯のないところに歯が入るという点にあります。 インプラントが出現するまでは、歯を失えば、入れ歯にするか、ブリッジにするか、あるいは自家移植を行なうか、矯正治療で歯を移動させて隙間を詰めるかしかありませんでした。 でも入れ歯は着脱しなければならず、バネのかかる歯は歯周病が進行して動揺しやすく、むし歯になりやすく、ゴマなど細かい食べ物が入れ歯の下に挟まれば痛くてたまりません。通常入れ歯の咬む力は天然歯の1/10から1/5程度しかなく、また入れ歯の下に敷かれる顎の骨は徐々に痩せ細っていく運命にあります。 ブリッジは歯を失った欠損部の両隣の歯を削らなければならないのが最大の欠点で、もし両側が輝くように美しい無傷の天然歯だったら、それを削り傷つける犠牲は忍び難いものになります。天然の歯は削ったり、神経を取り除いたりすれば、確実にその寿命を縮めることになり、手を加えれば加えるほど、予後は不良になっていきます。 また基本的にブリッジは天然歯の半分程度しか咬むことができず、土台に使われている歯は、もともと自分が負担すべき咬む力以上の力を負担しなければならない宿命のために、歯根破折を起しやすくなります。 自家移植は、余っている親知らず(智歯)などを歯の失われた場所に移植する優れた方法ですが、まず都合がいい予備の智歯がなければ移植できませんし、その智歯も移植にふさわしい形を持っている必要があります。あまり複雑な形の歯根の場合、どうしても移植の成功率が低くなります。自家移植を行なった後も、歯根の吸収や脱落が起きることがあり、インプラントのようにほぼ確実な成功を期待することは無理な話です。 矯正治療で歯を動かすことにより、抜歯した隙間を埋める方法も時折行なわれますが、それなりの時間と費用がかかります。また自家移植と同じように欠損部位の遠心側(または近心側)に移動できる歯が残っていて、移動した後に機能的な咬み合わせを営める歯並びの条件が整っていなければなりません。 しかし条件さえ整っていれば、例えば上顎の第二大臼歯を抜歯した後に埋伏智歯を引っ張り出して代用したり、たまたま叢生状態にあった小臼歯を移動して隣接した第一大臼歯の欠損部を埋めたりすることができます。 インプラントには歯根膜がありませんが、矯正移動した歯には歯根膜があり、また生活歯の場合には歯髄があるわけですから、機能的にはインプラントよりずっと優れています。でも、適応症がかなり狭いことが最大の欠点です。 なにかと使い勝手に不都合な面のある義歯やブリッジ、適応症が限られる自家移植や矯正治療に比べて、インプラントは効果が確実で、周囲の歯を犠牲にしません。(インプラントにはインプラントの適応症がありますが) もうひとつインプラントの利点としては、人体の廃用萎縮を防ぎ、周囲の歯を保護する働きがあることです。 人体の器官は使われなければ、徐々に痩せ衰え、萎縮していく性質があります。顎の骨や咬む筋肉も例外でなく、歯を失い骨に機能圧が加わらなくなると、骨をつくる造骨細胞の働きより、骨を食べてしまう破骨細胞の働きのほうが優勢になり、顎骨はどんどん細くなり、また骨密度が低下していきます。 歯を失うと、 顎骨が小さくなると共に内部の海綿質骨梁(骨の内部構造)が細くなり, 顎骨全体として脆弱化し, 骨粗鬆症発症時の形態変化と一部共通した変化がみられるようになります。 またたくさんの歯が失われた結果、よく噛めなくなれば、咬むための筋肉である咀嚼筋が使われなくなるため、筋肉が細く弱くなってしまいます。 すると咀嚼筋が付着している頭骨までも、筋肉によるテンション(張力)がかからなくなるために、骨密度が低下し弱くなっていきます。 焼き場で無歯顎の高齢者のお骨をお箸で骨壷に入れた経験がある方は分かると思いますが、若い人のお骨に比べて驚くほど骨が薄く小さく、軽くなっています。 噛めなくなれば、お口の噛む刺激が脳を刺激しなくなるために、脳機能は賦活化されにくくなり、ぼけやすくなります。 また噛むことにより、咀嚼筋の間に挟まれた翼突筋静脈叢が圧縮されポンプとして働くために、噛まなくなれば脳内の血液循環が低下し、やはり脳機能の低下につながっています。 咀嚼筋は「噛むポンプ」と呼ばれるほど、脳の血液循環には大切な機能を果しているため、インプラントによりよく噛めるようになれば、脳の老化防止にも役立ちます。 これに関連したインプラントの効用としては、審美的な効果が挙げられます。例えば、上顎の前歯が2本以上失われた場合、隣接するたくさんの歯を土台(支台)にして大型のブリッジを設計する必要が生まれますが、例えブリッジにしても、失われた歯が生えていた顎骨は、噛む力が伝わらなくなって萎縮するために、ボリュームがなくなり、次第にブリッジの底と顎の間に隙間ができ、顎骨を覆っている唇がたるみ、皺がよりやすくなります。 インプラントは単独で冠をかぶせることができるために、ブリッジのようにたくさんの歯を連結する必要がありません。ブリッジではブリッジを構成する歯のどれか1本がむし歯や歯根破折を起こしただけでも、すべての冠を削って外し、また新しく作り直さなければならず、大型のブリッジになればなるほど、その手間と費用は深刻なものになります。 しかしインプラントでは個々の歯を独立させることができるために、駄目になった歯だけを治療すれば良く、トータルで考えてブリッジより経済的に有利になる場合があります。 以上がインプラント治療の利点ですが、過日お伝えしましたように、もちろん欠点もあります。 高額な費用と外科手術を必要とし、またインプラントの寿命も永遠ではありません。前進的な条件の悪化やお口の中の清潔度、周囲の歯の健康、歯ぎしりや噛みしめの習癖、年齢や骨密度の条件により、インプラントが周囲炎を起して脱落したり、力が集中して金属疲労を起したりする可能性があります。 どんな治療法にも応病与薬と呼ばれるように適応症があり、条件が適合した場合にのみ、その治療法が効果を挙げることができます。 患者さんの治療法と自分の健康状態に対する正しい理解と納得がある場合にのみインプラント治療に踏み切るべきですが、他の治療法では得られない可能性を持つ治療法がインプラントであり、今や歯を失った場合の治療選択のファーストチョイスと言っても過言ではありません。 №38 「診療室の国際交流」 2008年3月7日(金)  当院の診療室を訪れる患者さんの国籍で多い順は、中国、韓国、アメリカ、ブラジル、フィリピン、タイ、台湾、イギリス、ドイツなどです。 中国、韓国、フィリピン、タイの方はサービス業が多く、アメリカ、イギリスの方は英会話学校の講師、才能教育関係、ドイツ人はまだ数回しか見えていませんが牧師さん一家、他にブラジル人を中心に工場勤務者がいます。
日本語を少しだけ話せる方、まったく話せない方、日本語を話せる通訳を同伴して来院する方など様々ですが、共通する特徴として、初診時にはかなり緊張されているのが特徴です。
「私は何をされるのだろう?」 「この歯医者は大丈夫だろうか?」 「私の言うことが伝わっているのか?」 「お金はどのくらいかかるのだろう?」 様々な不安が、彼らの顔色を曇らせています。
英語圏の方ならば、こちらの拙い英語力を勘案してくれて、ゆっくり話してくれたり、こちらの間違った英語表現を添削しながらガイドしてくれる方が結構いて、ちょっとした英会話教室のような雰囲気で診療を進めることができます。
中国語や韓国語は、もっぱらパソコンの自動翻訳ホームページが大活躍しています。翻訳ソフトを使われた方は経験があるものと思われますが、できるだけ、簡単明瞭で単純な文章を入力することがコツになります。
例えば中国語と韓国語では、 「どの歯が痛いですか?」→「哪个牙疼?」(中国語)「 어느이빨이아픕니까?」(韓国語) 「大丈夫ですか?」→「不要紧吗?」(中国語)「괜찮습니까?」(韓国語) 「痛くないですか?」→「不痛吗?」(中国語)「 아프지않습니까?」(韓国語)
患者さんに、日本語と母国語で作成した治療説明書を見せながら説明し、ついでに簡単な発音も教えてもらいます。
また、婉曲的な表現でなく、できるだけ明確に説明することが大切で、問題となりやすい治療費やアポイントメントについてははっきりと説明することにしています。 「次回の予約を必ず守ってください。」→「请必定遵守下次的预约。」(中国語)「다음 번의예약을반드시지켜주세요.」(韓国語) 「前歯の治療費は安い冠が4179円、高い冠が10万円です。」→「前齿的治疗费便宜的首位4179日元,高(贵)的首位是10万日元。」(中国語)「앞니의 치료비는 싼 관이 4179엔, 비싼 관이 10만엔입니다.」(韓国語)
(以上、exciteのホームページより引用。→http://www.excite.co.jp/world/korean/)
これらの翻訳文は自然なものではないと思いますが、なんとか通用しています。最近、患者さんに教えてもらいましたが、翻訳機で発音が出るものがあるというのですが、できたら発音してくれるホームページも早く登場してほしいものです。
困るのはドイツ語やタガログ語で、歯科医師会で編纂したマニュアルがあるのですが、なかなか対応に苦慮しています。特に歯医者を怖がって泣いているドイツ人のお子さんを診たときには、お手上げでした。最終的にはなんとか鎮静剤を混ぜた充填材を充填しましたが、苦い敗北の記憶として残っています。文字も読めない年齢の日本語を話せないお子さんの治療を行う秘訣が何かありましたら、教えてください。
どの国の人でも、こちらができるだけその人の国の言葉で話そうという姿勢を見せると、苦笑しながらも受け入れてくれます。
日本語を話す患者さんでも、その患者さんの日常語で話しかけると安心するのと同じですね。
では皆様もお元気で。Tschuess!(チュス)(Auf Wiedersehenアウフ ビーダーゼーエンはお年寄りしか使わないそうです。恋人や友人など、もっと親しい間柄にはチュスィーとも言うそうです。)
№37 「保険内診療に導入されるGTR法」 2008年3月5日(水) 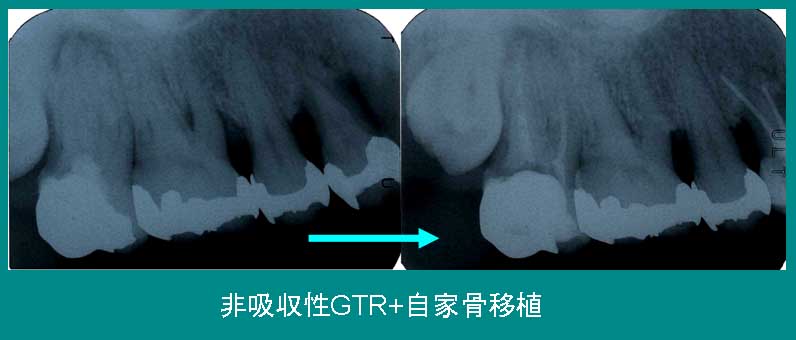 健康保険で受けることのできる歯科診療の内容は40年前から進歩していないと言われることがありましたが、今回2008年4月の改正において、いくつかの新しい技術(GTR・接着性ブリッジ・レーザーによる齲蝕除去)が導入されることになりそうです。 その一つとして期待されています技術の一つが、今日、ご紹介しようと思いますGTR法です。 これは組織再生誘導法(Guided tissue regeneration:GTR)と呼ばれる歯周病などにより失われた歯根膜や歯槽骨などの硬組織を外科的に回復させる再生療法のひとつで、1982年にイエテボリ大学のスティーレ・ニーマン博士(Sture Nyman)らによって開発されました。 GTRは「創傷治癒の場において、不要な組織の侵入を排除し、必要な組織のみを再生させる技術」です。(GORE-TEX® GTRクリニカルガイドライン第9版より抜粋) 現在、保険診療で給付されている歯周外科手術は、歯根の周囲に付着している歯石や死んでいるセメント質、不良肉芽(病的な軟組織)などを、歯肉を切開・剥離して、直接目で確認しながら取り除く手術です。 この方式で、歯根の周囲の歯周病菌を取り除き、歯ブラシのしやすい形に骨や歯肉の形を整えることができます。 ただ歯根のまわりの病的な組織を取り除いた後の空洞に本当は歯根膜(※1)や歯槽骨が再生してくれればいいのですが、歯槽骨やセメント質、歯根膜の再生速度よりも、歯肉上皮の再生速度のほうが圧倒的に大きいために、そのままでは空洞は骨ではなく、歯肉で満たされてしまいます。 (再生スピードは、歯肉上皮>歯槽骨>歯肉結合組織>歯根膜) これでは歯周病で失われた骨を取り戻すことはできません。 そこで工夫されたのが、GTR法です。ニーマン博士はミリポアフィルターと呼ばれる歯肉上皮細胞が通り抜けられない、細かな網目からなる膜で歯槽骨の欠損部を覆い、歯肉上皮の侵入を防ぐとともに、歯根膜細胞の増殖に必要な隙間を確保しました。(ゴアテックス®GTRメンブレン※2などいくつかの種類の膜が使用されています。登録商標。) その結果、歯周病の進行により歯のまわりにできた歯槽骨の欠損部に新生セメント質を伴った歯根膜と歯槽骨を再生することができるようになりました。 この膜には身体の中で吸収しない素材で作られた膜と自然に吸収する膜がありますが、非吸収性膜の場合、効果はより確実ですが、2回目の手術で膜を取り出す必要があります。 実際の治療では、まず汚染された歯根の表面部分だけを徹底的にきれいにする必要があり、このルートデブライドメント(Root Debridement)と呼ばれる清掃作業がうまく行なえない複雑な形の病巣ではまず成功しません。 歯根表面の汚染を完全に取り除いた後に、歯根表面を酸処理し(しない場合もあります)、周囲から採取した自家骨破片を詰め(これも詰めない場合や、自家骨の他に人工骨材を詰める場合もあります)、歯槽骨欠損部の開口部を、角を丸くカットした必要最小面積の膜で覆い、膜を歯根にしっかりと縫合糸で固定し、さらに緊張する力をかけないように工夫した形の歯肉で覆って精密に縫合します。 1ヶ月ほど、消毒と安静に努めた後に、再び、GTR手術を行なったところの歯肉を開き、GTR膜を取り除きます。再度縫合して数ヶ月間清浄と安静を保つと、徐々に失われた歯槽骨が再生していきます。 以上の説明からも分るように、GTR法はかなり高度で複雑な手術テクニックを必要とする治療法であり、適応症と術者を選ぶ必要があります。あまり大きな歯槽骨欠損や水平的な骨吸収を再生することもできません。 また遮断膜の露出などのトラブルが起こると、期待する歯槽骨の再生が起こらない場合もあり、手術する歯科医師の技術(テクニックセンシティブinfluence of technique sensitive factors)や患者さんの歯周病の状態などにより成功率が左右されやすい治療法です。 どんな治療法でも、その治療法が有効である最適の病気の種類が決まっており、適用外の病気に応用しても、あまり治療成果が期待できません。また利点も欠点も必ずあります。 GTR法も今まで歯槽骨再生の有効な手段がなかった分野に、ひとつの選択肢が出現したと捉え、歯科医師から十分な治療の有効性とリスクの説明を受けた上で、自分自身が納得した上で手術を受けてください。 インプラント手術を受けるときと同じで、現代の歯科医療では、患者さん自身がその治療の必要性とベネフィット及びリスクを十分に理解した上で、主体的に治療法を選んでいく必要があります。 すべて「お任せ」状態では、例え治療には成功しても、術後のホームケアや医院と連携しての管理が不十分になりやすく、治療のもたらす利益は一時的なものになってしまいます。 最近、ips細胞(ヒト多機能幹細胞)など再生医療の分野の進歩にはすさまじいものがあります。 歯科医療の分野でも、様々のサイトカイン(細胞の分泌するホルモン)の応用や幹細胞の応用研究が進み、さらに有望な再生歯科医療の種がいくつも仕込まれている最中です。 人口の20%以上が65歳となった超高齢化社会の日本では、今後益々、再生医療分野への期待が高まることは確実で、色々な意味で、今人類は医学の枠組みが大きく変わる瞬間に立ち会っています。 21世紀の歯科医療は今後の10年間でまったく別の姿に進化することと思われます。 ひさしぶりに保険導入されたこの新しい歯科医療技術を、しっかりと社会に定着させ、患者さんとともに育てていきたいと願っています。 (※1 歯根膜:=歯周靭帯。歯根の表面を覆っている太いコラーゲン繊維の束(歯根膜繊維)からなる厚みが0.2mm程度の膜で、歯を歯槽骨に結び付けています。内部に毛細血管や神経終末が走行し、噛む力を緩衝する役目を果たしています。もともと歯根膜は歯の赤ちゃんである歯胚を包んでいた歯小嚢と呼ばれる袋状組織の未分化間葉細胞から分化して作られています。歯根膜中には色々な組織に分化する能力をもつ未分化間葉細胞が残っており、これが骨芽細胞に分化し歯槽骨をつくったり、セメント芽細胞に分化してセメント質をつくったりします。) (※2 GTR用の膜は歯肉上皮細胞の侵入を遮断することが要で、表面の網目構造が周囲の歯根膜や歯肉に馴染み、膜が固定されやすくするために重要な役割を果たしています。 従って、生体内に置いて安全な材料で表面にミクロン単位のケバケバ構造があれば、どんな材料でも原理的にはGTR用の遮断膜として使えます。もちろん厚労省が認可した医療材料で、保険治療に使える材料として登録されていなければなりません。 今回の保険改正で、はたして厚労省の提示する保険材料価格にメーカー側が応じるかどうか、きわめて疑問です。もし経営的なメリットがないとメーカー側が判断した場合、保険でGTR法が行なえることになっていても、実際は使える材料がないわけで、今回の改正は、「絵に描いた餅」と化し、患者さんの利益につながらない恐れがあります。) 参考文献: 1. Lindhe 第2版 臨床歯周病学 Lindhe Jan 編著/岡本浩 監訳 医歯薬出版 2. 歯科臨床における再生療法 補綴臨床別冊 医歯薬出版 3. 包括歯科臨床 筒井昌秀&筒井照子著 クインテッセンス出版株式会社 4. 歯周外科の臨床とテクニック 佐藤直志著 クインテッセンス出版株式会社 №36 「詰まりたる世」 2008年3月4日(火)  元禄元年(1688年)、時は犬公方徳川綱吉の時代、浪華の俳諧師であった井原西鶴は「日本永代蔵」(にっぽんえいたいぐら)を著しました。 これは大金持ちがいかに金持ちになったかなどを説く、いくつかのビジネスモデルを解説した浮世草子です。西鶴はその中で、鎖国政策と固定した身分制度の中で人々の生活は安定したが閉塞感と停滞感に満ちた当時の様相を「詰まりたる世」であると述べています。 バブルの後に、低成長経済、出生率の低下、超高齢化が進み、明日の「活力ある日本」への道筋が見えてこない、現在の日本の姿にも元禄の「詰まりたる世」に相通じるものがあるのではないでしょうか? 現在の日本の閉塞状況は、日本の持つ目に見えない形の「鎖国政策」によりもたらされている一面があり、やがて好む好まざるにかかわらず、時代が決壊し、根本的なパラダイムシフトが起きることが予想されます。 例えば「少子高齢化」ですが、合計特殊出生率は2004年に過去最低の1.24を記録し、今後全国各地域で人口が減少し、2025年頃には首都圏でも毎年30万人以上住民が減少していくものと予想されています。世帯主が65歳以上の世帯も2000年に24%であるのに対し、2025年には36%に上昇し、それに連動して「2015年頃までは、団塊の世代の引退により労働者数が減少し、それ以降は少子化による若年人口の伸び悩みによる労働力の供給不足問題が発生する。」とされています。(引用:社会経済研究所http://criepi.denken.or.jp/jp/serc/topics/chouki02.htmから) アジアに目を転ずれば約25年間「一人っ子政策」を推し進めてきた中国においても、出生率低下による「白髪都市化」が懸念されるようになり、昨年第2子出産条件を緩和しました。それにもかかわらず中国では、毎年、一千万人以上の人口増が続いていますから、今後すさまじい勢いで続く経済成長の中で、国民一人あたりのエネルギー消費量、食料消費量の増加につれて、国際的なエネルギー及び資源不足が深刻な問題化し、各種の軋轢を生んでいくことが予想されます。 過去の経験から、一人当たりGDPが5000ドル~10000ドルに達すると「高齢社会」に突入すると言われていますが(日本は2004年に31277ドル、)現在1000ドルの中国でも、今後急速に人口ピラミッドの構成が変化していくものと予想されます。 確かに、日本国内だけで見れば、少子高齢化が深刻な問題になっていますが、世界全体では、地球の人口は、毎年8千万人程度増え続けており、多くの人々がその基本的な生活権を脅かされています。 内外の人口圧力の差が極端に大きくなりすぎると、地域の政情の不安定化などをきっかけに、ある日突然、濃度の高い溶液から低い溶液に溶質が拡散するように、制度や国境という膜を壊して、海岸に数千万人規模の流民が押し寄せる可能性さえ考えられます。 そんな予測できない突発事態を招く前に、「コントロール可能な移民政策」について目を背けずに見当しなければならない時代になっているのではないでしょうか? 「グローバル化」が進行する中で、いつまでも日本が過去の安逸な「太平の夢」に浸っていることができるのかどうか、一般会計税収の10年分に相当する547兆円の国債残高(平成19年度末現在)に苦しみ、先進国の中で最悪の財政状況に追い込まれた日本という「失政の見本国家」の立場で根底から考え直す必要があります。 参考文献:「病と人間の文化史」立川昭二 新潮選書 №34 「妊娠と歯周病」 2008年3月1日(土)  重症の歯周病の治療中の若い女性に、「妊娠しました」と言われて「ええ~大丈夫かな」と心配になることがあります。 重症の歯周病が早産や低体重児のリスクを高めることはよく知られていますが、妊娠を予定されている方は、出産する医療機関を確保することの他に、安全な妊娠と出産ができるための心身の条件を予め整えておく必要があります。 お母さんのお口の中のむし歯菌や歯周病菌が著しく多ければ、将来、その異常な組成の病的細菌叢を生まれてきたお子さんに垂直感染させる危険が生まれます。細菌だけでなく、重症のむし歯や歯周病にかかってしまった母親のリスキーな間食習慣や口腔衛生習慣をも伝播させることになれば、生まれながらにして、むし歯や歯周病になりやすい宿命を背負わせるようなことになります。 受胎するということは、相手の男性の遺伝子を半分持った異種蛋白質が自分の胎内で育つということですから、免疫学的に云えば、お母さんが自己の中にある「非自己」を拒絶することなく受け入れなければならないという大変なイベントです。 もしお母さんの免疫系が赤ちゃんを細菌やウイルス、他の動物から移植された組織片と同じような異物とみなして攻撃してしまえば、妊娠を継続することはむつかしくなり、流産してしまいます。 したがって、哺乳類には「母児免疫寛容(the immune tolerance of the pregnancy)」と呼ばれる特別な仕組みがあり、臍帯を通じてお母さんの身体に赤ちゃんの細胞が少数侵入すると、免疫学的に未熟な状態にある赤ちゃんの細胞を自分の一部として受け入れる巧妙なシステムが発動します。 「悪阻(morning sickness、医学用語ではnausea gravidarum, またはemesis gravidarum)」は赤ちゃんの細胞をお母さんの免疫系が受け入れるまでのタイムラグに起こる、ホルモンのアンバランスに対する身体の適応障害ではないかと言われています。 妊婦の50~80%に発現すると言われていますが、およそ妊娠5週目くらいから始まり、遅くとも16週目くらいまでには終息します。 悪阻のひどいときには、常に吐き気があり、食欲もなく、歯ブラシを奥歯のほうへ入れることが困難な人も少なくありません。水分や食べ物の摂取が不十分なために口が渇き、むし歯や歯周病、口内炎が悪化することもあります。 腎臓や肝臓の機能障害が起き、悪阻がさらに重症化し全身状態が悪化すると、口臭がきつくなり脈も弱くなります。 こうなると適切な入院治療が必要になります。 一般に妊娠前に歯肉炎や歯周病にかかっていて、充分な治療がされていない人は、妊娠中に歯周病が悪化し、智歯周囲炎(親知らずの周囲の急性炎症)や歯周病の急性発作などを起すこともあります。 これは妊娠中にふだんの数倍の分泌量になるエストロゲン(卵胞ホルモン)の存在下で、増殖が活発化する歯周病菌が原因で起きる現象です。該当する細菌はプレボテーラ・インテルメディア(Prevotella intermedia)と呼ばれる黒色色素産生バクテロイデス属(Bacterides melaninogenicus※1)の一種で、 歯肉炎(軽度の歯周病)や健康な歯肉のヒトの半数以上に存在し、思春期性歯肉炎や妊娠性歯肉炎でこの細菌が増加することが知られています。(通常の女性からのエストロゲンの分泌量は25~100μg/day。妊娠中は200~400μg/day程度排泄(妊娠初期)) 妊娠中の急性発作に対応する時に、いつも問題となるのは胎児への影響と母体の安全です。歯科治療では歯石を除去しただけで、血液中に細菌が流れ込むために、厳密に言えば一時的な菌血症を起します。ただし血液中に流れ込んだ細菌は肝臓で瞬時に処理されますので、胎児への影響はありません。 しかし例えば抜歯や切開、抗生物質や鎮痛剤の投与が必要なケースでは、どの薬の添付書類にも「妊婦への安全性は保証されていない」と書かれていますので、絶対に安全な薬物はないことになっています。 また診断のためのレントゲン撮影も厳密に言えば、放射線被爆を増やすことになります。 このような時、周産期に行なわなくてもよい処置はできるだけ新生児期以降に先延ばしし、それ以上の被害の拡大に努める保存的な治療を選択することを原則としています。 でも現実に目の前で激痛を訴えている場合など、妊婦の感じる強いストレスそのものが胎児にとって有害ですので、母体の安全と胎児への影響を秤にかけつつ、治療することになります。 実際問題として、妊娠4ヶ月から8ヶ月の安定期ならば、レントゲン撮影や抗菌剤の投与を含めて、たいていの治療を行ってもまず問題の起こることはありません。 しかし基本的に医療は確率論の世界ですので、同じような心身の状態で同じ治療を行っても、必ず結果が同じになるとは限りません。 妊娠5ヶ月の方に「先生、このお薬を飲んでも、絶対に、絶対に、赤ちゃんには影響が出ないでしょうね?」と必死に詰め寄られた場合、100%の確約ができないのが医療です。 いつも「愛」は予断を許しませんが、できるだけ妊娠は計画的に行なうこと、歯科の立場から言えば、妊娠する数ヶ月前には歯科検診を受けられること、その結果、もしたくさんのむし歯や進んだ歯周病があったなら、必ず妊娠する前に治療を行われることをお勧めします。 「先生、あした受胎する予定ですから、お口の中を見てください。」と潤んだ瞳で言われても、お口のクリーニングをするくらいがせいぜいじゃないかと思います。 (※1 現在は黒色色素産生性嫌気性桿菌 blackpigmented anaerobic rodsと呼ばれています。) |