 |
№93「お口の中の懲りない面々 その2」口腔がん検診のお勧め
○ 癌列島としての日本 三人に一人が癌で死ぬ。
今から60年ほど前、つまり戦後直後は、日本人の死因のトップは結核や肺炎でした。
昭和25年の天声人語には「原爆よりももっと大量に日本人を死なせつつある結核がある。広島の死者は7万8千余だった。結核死亡者は昨年だけで13万8千数百人あった。一発のA爆弾による死者の約2倍が年々歳々結核で死んでいるのだ。(中略)現在150万人の結核患者がある。 50人に1人、10世帯に1人である。」と書かれています。
しかし栄養状態の改善とともに、翌年の昭和26年(1951年)から日本人の死因のトップは、脳出血や脳梗塞に変わりました。
やがて高血圧治療の普及により徐々に脳血管疾患の割合が減るにつれて、昭和56年(1981年)以来、日本人の死因の第一位は悪性新生物になり、現在も第二位の心疾患に年々差をつけて増加し続けています。また現在、第4位ですが、肺炎が徐々に増えてきているところが気になります。
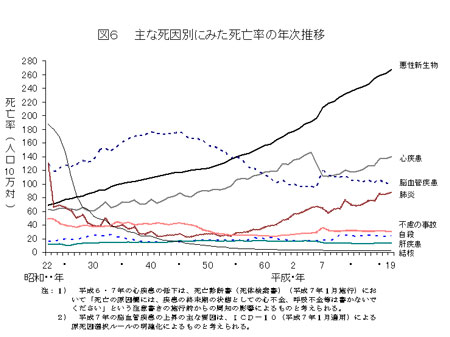
(↑「平成19年人口動態統計月報年計(概数)の概況」http://www.mhlw.go.jp/toukei/saikin/hw/jinkou/geppo/nengai07/kekka3.html#2より引用)
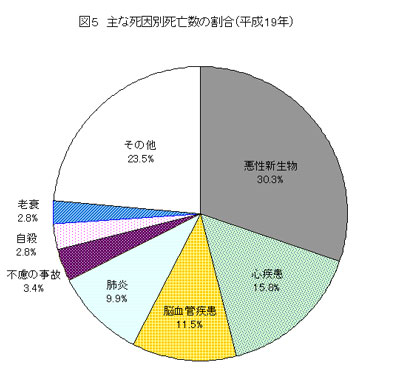
(↑「平成19年人口動態統計月報年計(概数)の概況」http://www.mhlw.go.jp/toukei/saikin/hw/jinkou/geppo/nengai07/kekka3.html#2より引用)
現在、がんが30.3%、心疾患が15.8%、脳血管疾患が9.9%ですが、今や3人に一人が「がん」で亡くなる時代になっています。
さらに平成19年度の「厚生労働白書」によれば、先進国6カ国中、日本では悪性新生物が原因で死ぬ人の割合が最も高く、まさに「癌列島日本」とも呼べる状態になっています。
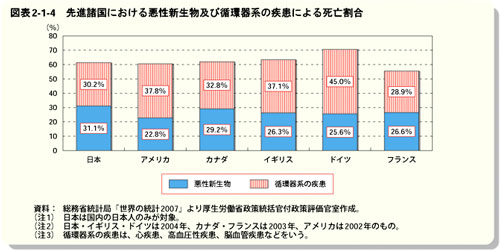
(平成19年度厚生労働白書 図表2-1-4 先進諸国における悪性新生物及び循環器系の疾患による死亡割合を転載)
臓器別には、男性では肺癌、女性では大腸がんがトップになっています。男女とも肺癌の増加が続き、女性でも平成19年に肺がんが胃がんを抜いて第二位に多いがんになっています。
がんは生活習慣病の一種で、食生活や睡眠、肥満、ストレス、運動習慣、性格などと関係があると言われています。
男性に肺癌が多いのは、やはりタバコや飲酒習慣が影響しているものと思われますが、女性の大腸癌の増加は食生活の変化が影響しているのではないかと言われています。脂肪が多く、線維質が少ない欧米型の食事は、腸内に停滞した場合、脂質の酸化が発ガンに関係する可能性が高いと言われていますが、塩分が多い和食を摂っていても大腸癌の発生を低くすることはできないと言われます。
やはり野菜や果物、乳製品、海草、茸類、大豆製品、卵、牛乳などを満遍なく、多品種少量にバランスよく摂取することが大切だと言われています。
○推定される「がん」の内因と外因(「わかりやすい病態生理」石川稔生著 照林社 を参照)
1. 内因 (腫瘍素因)
① 臓器素因 胃癌>>十二指腸癌、子宮筋腫>>>心臓の筋腫 癌や肉腫になりやすい臓器、なりにくい臓器があります。
② 年齢素因 加齢とともに癌は発生しやすくなります。40歳以上は癌年齢。
③ 性素因 男性は女性よりも癌にかかりやすく、食道癌、肝細胞癌、腎癌、肺癌、膀胱癌、喉頭癌などが多い。女性に多い癌は乳癌、胆嚢癌、甲状腺癌。
④ 人種素因 日本人は消化器癌、欧米人は生殖器系の癌の発生率が高い。
⑤ 遺伝的素因 家系的に同じ種類の癌になりやすい傾向が報告されています。家族性大腸ポリポーシス、悪性黒色腫など。
2. 外因
① 発がん性物質 発がん性物質は摂取量も考慮する必要があり、実際に癌の原因になっている要因は、通常の食べ物、タバコ、感染症が多く、発ガン物質により癌になる人の割合は少ないと言われています。(R.Doll,R.Peto,J. National Cancer Institute,66,1192(1981))
国際がん研究機関(IARC)は、グループ1(ヒトに対する発癌性が認められる(Carcinogenic)、化学物質、混合物、環境)として、アフラトキシン(カビ毒)、砒素、アスベスト、ベンゼン、ベリリウム、カドミウム、シクロスポリン(免疫抑制剤)、マスタードガス、数種の経口避妊薬の組み合わせ、プルトニウム、ラドン、石英結晶、塩化ビニールモノマー、アルコール飲料、フェナセチンを含む鎮痛剤、タバコ、コールタール、木工粉塵などを挙げています。
② 物理的因子 温度、光線、放射線など。
③ ウイルス B型肝炎ウイルス、C型肝炎ウイルス、HIVウイルス、ヒトパピローマウイルス、ヒトT細胞白血病ウイルス、EBウイルスなどが疑われています。
④ 環境因子 受動的喫煙環境、タバコの喫煙、アルミニウム精錬従事、鉄の鋳造環境、靴の製造・修理に従事、ゴム産業、塗装専従環境などが挙げられています。
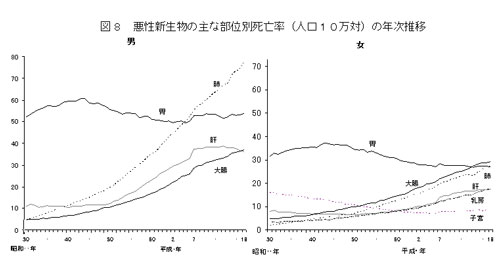
(↑「平成19年人口動態統計月報年計(概数)の概況」http://www.mhlw.go.jp/toukei/saikin/hw/jinkou/geppo/nengai07/kekka3.html#2より引用)
国際的な疾患名の分類International Classification of Diseases(ICD)によれば、腫瘍は悪性新生物(neoplasia)と呼ばれています。
『腫瘍とは、非合目的に自律性、進行性に増殖を行い、個体自身の体細胞から発生した形生物(新生物)である。とくに、悪性腫瘍細胞の増殖は周囲の正常な組織との調和がなく、浸潤性、破壊性であり、ついには宿主(その腫瘍を有する生体)を死に至らしめる。』(「わかりやすい病態生理」石川稔生著 照林社 P29より)
「がん(悪性腫瘍)」は癌と肉腫に分かれます。
① 癌腫 Cartinoma(カルチノーマ)悪性の上皮性腫瘍で、以下に大別されます。
ⅰ 扁平上皮癌 :皮膚癌、食道癌、肛門癌などと肺癌の一部。
ⅱ 腺癌 :胃癌、十二指腸癌、膵癌、胆道癌、胆嚢癌、甲状腺癌などと肺癌の一部、乳癌の一部。
ⅲ 未分化細胞癌:乳癌の一部、肺癌の一部
② 肉腫 Sarcoma (ザルコーマ)悪性の非上皮性腫瘍で、間葉系組織に由来する腫瘍。
線維肉腫、脂肪肉腫、平滑筋肉腫、軟骨肉腫、骨肉腫など。
アポロ計画が成功裏に終わった1960年代の後半、当時のニクソン大統領は、アポロ計画の予算を対がん戦略に振り向けることにより、10年間で癌を半分に減らすという野心的な計画を発表しました。
その後、1979年には各疾患ごとの改善目標を明確化した「ヘルシーピープル」という健康政策を実施し、現在は第二次「ヘルシーピープル」を実行しています。
その結果、日本では相変わらず癌の患者さんが増え続けているのに反して、アメリカでは1990年を境に癌の罹患率、死亡率が共に減少に転じています。
効果的で総合的な政策の可否が国民の生命も左右してしまう典型例と言えるのではないでしょうか?
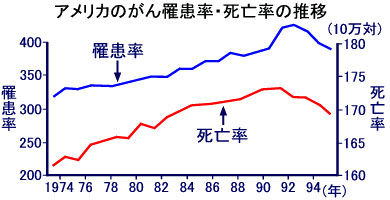
(辻 一郎(東北大学大学院医学系研究科教授・公衆衛生学)より転載。http://www.yobouigaku-tokyo.or.jp/old/lb24_scr.htm)
○ 全がんの中での口腔癌(日本人の場合)
(「口腔癌検診」柴原孝彦教授 日歯生涯研修№0608より引用)
口腔癌の死亡率は全癌の2%に過ぎませんが、それでも現在、毎年8000人以上の人が口腔癌にかかっています。30年前に比べれば3倍に増えており、アメリカにおける口腔癌が減少傾向を見せているのに反し、日本においては依然、増加傾向が続いているそうです。
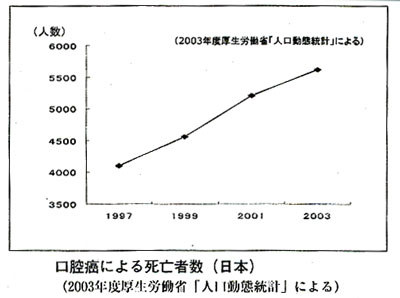
口腔癌の好発年齢は、他の癌と同じに60代以上が口腔癌患者全体の40%を占め、約2:1で男性に多く発生します。
平成18年度の「悪性新生物の性・年次別死亡数及び率(人口10万対)」によれば、2006年に口腔・口唇及び咽頭の癌で死亡した人の総数は、全悪性新生物による死亡者数329,314人に対し6,018人です。これは人口10万人中、癌で亡くなった人が261人であり、口腔・口唇・咽頭の癌で亡くなった人が4.8人ということになります。
平成18年の調査では、口腔癌で死亡する人は、人口10万人に対し、男性で4.5人、女性で1.2人になっています。(⇒http://wwwdbtk.mhlw.go.jp/toukei/data/010/2006/toukeihyou/0006067/t0134573/MC260000_001.html)
○ 口腔癌の好発部位
舌癌(舌がん)56%、次に歯肉16%(下顎歯肉>上顎歯肉)、口底14%、頬粘膜10%、上顎洞、口蓋の順で発生し、半数以上が舌にできます。
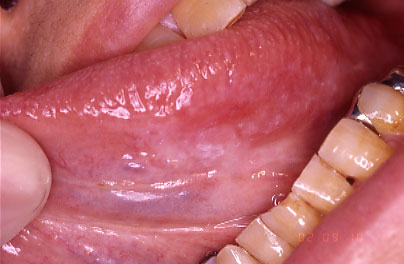
↑当初、粘膜疾患ではないかと思われた症例ですが、細胞診の結果、浸潤傾向のある扁平上皮癌であると診断され、ラジウム針による放射線療法を行い、現在術後6年目のケース。
口腔癌は肉眼で観察されることが可能な領域であるにもかかわらず、初期のうちに発見されることは少なく、口腔外科全国統計によると、癌の重症度を表わすTNM分類で、初期のTis、T1で発見されることは少なく、76.5%がT2、T3、T4での発見になります。
○ 口腔癌検診
口腔癌にかかる日本人は、30年前に比べ2倍以上に増加し、現在もその増加傾向がとまらないこと、2015年にはさらに現在の1.5倍程度の増加が見込まれることを考えると、口腔癌検診の意義は高いと考えられます。
特に40代以降の喫煙者、男性、過去に他の癌に罹患した経験がある人は、他の臓器の癌検診を行なうとともに、一年に一回程度、一般的なお口の健康診断を受けるついでに、視診、触診、ルゴール染色などによる口腔癌検診をかかりつけの歯科医院で行ない、白板症などの前癌病変や口腔扁平苔癬(こうくうへんぺいたいせん)などの粘膜疾患が発見された場合は、生検(バイオプシー)による確定診断を受けることをお勧めします。
当院では初診時の口腔内検査で必ず舌や歯肉の癌検診も行なうようにしていますが、平均して三年間に一人の口腔癌の患者さんに出会います。大部分の方は初期の発見で、大事に至らないですんでいますが、中には上顎洞に発生した上顎癌のために不幸な転機を辿った患者さんもいらっしゃいます。
むし歯や歯周病の予防や治療のために歯科医院へ行くだけでなく、命にかかわる疾患である口腔癌の早期発見のためにも、最低でも一年に一回以上の口腔検診をお受けになられることをお勧めします。
身近なことほど手遅れになるまで気がつかないことが世の常ではありませんか?
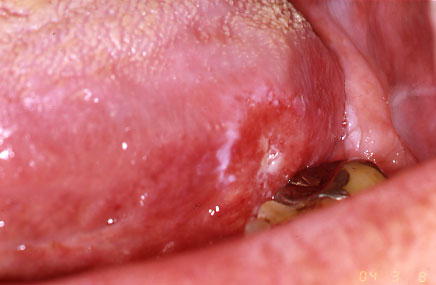
62歳男性に認められた扁平上皮癌。外科手術と放射線療法。
参考文献:1.「わかりやすい病態生理」石川稔生著 照林社
2.「口腔癌検診」柴原孝彦教授 日歯生涯研修№0608
3.「口腔癌の早期診断アトラス」著者名:天笠光雄・岡田憲彦・作田正義・立川哲彦・道健一 出版社:医歯薬出版
|
|
|